Нарушение сна и головной мозг
Нарушение сна и головной мозг
Разнообразные патологические состояния, вызывающие диффузное повреждение мозга с вовлечением гипоталамуса и ствола мозга, могут приводить к нарушениям сна.
— Обширные полушарные инсульты сопровождаются сонливостью и инсомнией, которые могут быть обусловлены инверсией ритма сна-бодрствования. Исчезновение сонных веретен и нарушение структуры стадии 2 фазы медленного сна свидетельствуют о плохом прогнозе.
— Повреждения диэнцефальной области, захватывающие передние отделы гипоталамуса, преоптическую область и миндалевидное тело, наблюдаются при некоторых энцефалитах и могут вызывать инсомнию. Повреждения задних отделов гипоталамуса могут вызывать гиперсомнию. Некоторые заболевания (краниофарингиомы, глиомы, саркоидоз, коллоидные кисты, аденомы гипофиза и глиомы среднего мозга), вовлекающие в патологический процесс структуры гипоталамуса, верхний отдел ствола мозга и третий желудочек, могут вызывать симптоматическую нарколепсию/катаплексию.
— Повреждения ствола головного мозга, захватывающие средний мозг и рострально-центральные отделы покрышки могут вызывать сонливость (возможно, вследствие повреждения ретикулярной активирующей системы), параличи взора, галлюцинации и появление расширенных, не реагирующих на свет зрачков. Повреждения моста, часто с вовлечением срединного шва, возникающие вследствие сосудистых (медиальный покрышечный мостовой инсульт), воспалительных (полиомиелит) и дегенеративных (спиноцеребеллярная дегенерация) заболеваний, могут приводить к изменениям паттерна сна с нарушением его структуры и инсомнией.
При лакунарных инфарктах в задних отделах моста и среднего мозга могут развиваться поведенческие расстройства во время фазы быстрого сна. Имеется предположение о том, что повреждение покрышечно-ретикулярных трактов вызывает разобщение центров, располагающихся вокруг голубого пятна (генераторы мышечной атонии), и ингибиторного центра Magoun и Rhines в продолговатом мозге.
Бульбарный полиомиелит, инсульт в нижних отделах ствола мозга, операции на верхне-шейном отделе спинного мозга, сирингобульбия, энцефалиты, стриатонигральная дегенерация, болезнь Крейтцфельда-Якоба и оливопонтоцеребеллярная дегенерация могут сопровождаться синдромом центральных апноэ во сне. Апноэ могут проявляться при синдроме «проклятия Ундины», при котором спонтанное дыхание во время сна отсутствует, обусловливая необходимость постоянной искусственной вентиляции легких. Аномалия Арнольда-Киари может сопровождаться центральными и обструктивными дыхательными расстройствами.
Поражение черепных нервов может приводить к ограничению открытия ротоглотки, а нарушение функции диафрагмального нерва — к атрофии вспомогательных дыхательных мышц.
Дегенеративные заболевания, включая болезнь Паркинсона, синдром Шая-Дрейджера, прогрессирующий надъядерный паралич, оливопонтоцеребеллярную и спи-ноцеребеллярную дегенерацию, фатальную семейную инсомнию, хорею Хантингтона, миоклоническую мозжечковую диссинергию Рамсея Ханта и многие формы деменции, сопровождаются различными нарушениями сна, в том числе инсомнией, неопределенным сном, дневной сонливостью, ночной миоклонией, сонными апноэ и поведенческими расстройствами фазы быстрого сна. В некоторых случаях нарушения сна могут быть связаны с психологическими проблемами или приемом медикаментов.
Дофаминергические средства у некоторых больных могут уменьшать расстройства сна, однако у других пациентов они могут повышать тревожность, усиливая галлюцинации и провоцируя появление ночных кошмаров.
Нарушения сна в структуре сосудистой патологии мозга
Опубликовано:
Журнал неврологии и психиатрии, 12, 2014
Э.З. Якупов*, Е.А. Александрова, Ю.В. Трошина, Е.В. Шебашева, Л.Я. Шагиахметова
ГБОУ ВПО Казанский государственный медицинский университет, Казань В статье обзорного характера приведены данные о месте и роли инсомнических расстройств при нарушении мозгового кровообращения. Подчеркивается, что инсомния является одним из модифицируемых факторов риска цереброваскулярной патологии. Отмечено также, что синдром обструктивного апноэ сна может быть причиной развития артериальной гипертензии. Показано диагностическое значение комплексного обследования пациентов с патологией сна (включая полисомнографическое исследование) и его роль в определении мероприятий по коррекции нарушений сна и терапии основного заболевания в целом.
Ключевые слова: сомнология, инсомния, полисомнография, мозговой инсульт, хроническая ишемия мозга, синдром обструктивного апноэ сна.
Sleep disorders in the structure of cerebrovascular diseases
E.Z. Yakupov, E.A. Alexandrova, YU.V. Troshina, E.V. Shebasheva, L.YA. Shagiakhmetova
Kazan State Medical University, Kazan The literature on the place and role of insomnia in cerebral blood circulation disturbances is reviewed. It is emphasized that insomnia is a modifying risk factor of cerebrovascular pathology. The syndrome of obstructive sleep apnea may be a cause of arterial hypertension. The diagnostic relevance of the complex examination of patients with sleep pathology, including polysomnographic technology, and its role in the choice of corrective measures and treatment of insomnia in whole are shown.
Key words: somnology, insomnia, polysomnography, stroke, chronic brain ischemia, syndrome of obstructive sleep apnea.
Нарушения сна при сосудистой патологии головного мозга рассматриваются в структуре острых нарушений мозгового кровообращения (OHMK), которые развиваются в различные периоды цикла сон — бодрствование. В течение суток ОНМК распределяется следующим образом: от 0 до 6 ч — 17%, от 6 до 12 ч — 46%, от 12 до 18 ч — 20%, от 18 до 24 ч — 17% [1]. От 25 до 45% случаев ОНМК развивается в ночное время. По результатам отечественных исследований [2], в утреннее время развивается 45% ОНМК, днем — 32% и во время ночного сна — 23%. Особое внимание уделяется временному переходу “конец ночного сна — начало утра” [1, 2]. Первые несколько часов после пробуждения являются особенно опасными в плане возникновения ОНМК. Несмотря на связь ОНМК с периодом сна и ранним постсомническим периодом, до сих пор эти взаимоотношения остаются недостаточно изученными.
Расстройства структуры ночного сна являются одним из факторов, приводящих к возникновению ОНМК. При различных формах ОНМК наблюдаются грубые нарушения механизмов как генерации сна и его стадий, так и их поддержания, проявляющиеся в сокращении длительности сна, частых пробуждениях, продолжительных сегментах бодрствования и дремоты среди ночи, дисбалансе между отдельными его фазами [1, 2]. Не менее важной является проблема предупреждения ОНМК посредством коррекции диссомнических расстройств. Известные модифицируемые факторы риска развития ОНМК (повышенное артериальное давление, гиперлипидемия, метаболический синдром, сахарный диабет) имеют тесную связь с нарушениями сна, в частности с развитием синдрома обструктивного апноэ сна (СОАС). Диссомния увеличивает инсулинорезистентность, что приводит к развитию сахарного диабета (СД). Особенно высок уровень СД 2-го типа среди людей с СОАС [3—5].
В последнее десятилетие увеличилось число пациентов, страдающих ожирением. Недостаточная информированность как пациентов, так и врачей о наличии СОАС у тучных больных и взаимном влиянии этих двух факторов, является важной клинической проблемой [4—6]. Имеется связь между характером сна и ожирением. Лишение сна на 4 ч за ночь в течение 1 нед ведет к значительному уменьшению образования лептина и повышению синтеза грелина, к стимуляции чувства голода и аппетита [7]. Установлено, что на фоне недостаточного сна (менее 5 ч в сутки) развивается гиперхолестеринемия [8, 9].
Все большее внимание уделяется взаимосвязи нарушений сна и риска развития сердечно-сосудистых заболеваний, в частности артериальной гипертензии (АГ). Суточное мониторирование АД у мужчин показало его значимое повышение после укороченного ночного сна (3—6 ч) по сравнению с нормальной продолжительность сна (8 ч) [10—14]. Риск развития сердечно-сосудистых заболеваний при наличии СОАС повышен в 3 раза, а цереброваскулярных нарушений — в 4 раза по сравнению с общей популяцией. [15]. У больных с расстройствами сна наблюдаются достоверно более высокий уровень диастолического АД, повышенный уровень индекса времени и площади повышения диастолического АД по сравнению с пациентами с нормальным сном. Нормализация сна у таких больных позволяет снизить дозы антигипертензивных препаратов [16]. К сожалению, в практической работе врачи относительно редко интересуются характером сна у больных, страдающих АГ. Вследствие этого формируется ригидная форма АГ, которая плохо поддается традиционным методам лечения [17, 18].
Интерес представляет проблема связи диссомнических нарушений и развития не только ОНМК, но и хронической ишемией мозга (ХИМ). Установлено, что с возрастом нарушения сна возникают у все большего числа людей [4, 6, 8]. Около 30% лиц старше 60 лет имеют разные проблемы со сном. Учитывая тенденцию к постарению населения, разнообразие влияния диссомнических расстройств на организм человека, вопрос исследования и адекватной коррекции нарушений сна у пожилых людей является весьма актуальным.
Важным аспектом коррекции диссомнических расстройств является верный выбор стратегии лечения с точки зрения подбора безопасных и эффективных препаратов. В этой связи можно выделить несколько подходов: так, при СОАС методом выбора является СРАР — терапия, которая практически безальтернативна в случае тяжелых форм апноэ сна; при ситуациях, когда диссомнические расстройства возникают в структуре депрессии, показано назначение антидепрессантов [19]. Более сложен выбор тактики лечения у пожилых пациентов, страдающих ХИМ и имеющих соматическую полиморбидность. Часто приходится сталкиваться с попытками самолечения, неадекватными лечебными мероприятиями, проводимыми с целью коррекции расстройств сна. В итоге решения проблемы не наступает, формируется порочный круг, когда нарушение сна усугубляет течение основного заболевания, а оно (в частности, АГ, ХИМ) в свою очередь приводит к нарастанию диссомнии. В связи с этим необходимо своевременное использование лекарственных препаратов, которые, с одной стороны, являются безопасными, а с другой — эффективными в отношении коррекции диссомнии.
К таким лекарственным средствам можно отнести мелаксен («Юнифарм», США), который широко используется как эффективный гипнотик при различных формах инсомнии. Несмотря на то что влияние мелатонина на механизмы формирования сна широко известно, в последние годы увеличилось число работ, позволяющих констатировать более широкий диапазон действия этого вещества, которое рассматривается как анксиолитическое, анальгетическое и даже иммуномодулирующее [15—19]. Кроме того, были показаны нейропротективные свойства мелаксена, продемонстрирован его эффект при лечении болезни Паркинсона [20]. Установлена эффективность мелаксена у больных с ОНМК в отношении улучшения параметров сна и снижения уровня депрессии [21]. Показательными являются результаты исследования эффективности мелаксена у больных с ХИМ, которое проводилось в 22 центрах России и включило более 2000 пациентов [22]. Этот проект является на сегодняшний день единственным в своем роде, когда на территории РФ была дана оценка эффективности и безопасности гипнотика. В результате этого исследования были сделаны следующие выводы: прием мелаксена в дозе 3 мг в сутки у больных с ХИМ и инсомнией приводит к улучшению субъективно оцениваемого качества ночного сна; улучшение сна отмечается уже через 2 нед приема препарата, а в последующие 10 дней — дальнейшее улучшение показателей сна; на фоне лечения мелаксеном отмечается уменьшение выраженности проявлений COAC; применение мелаксена в дозе 3 мг в течение 24 дней безопасно по мнению пациентов, принимавших препарат, и по мнению наблюдавших их врачей.
Оценивая результаты вышеприведенных исследований можно сделать вывод, что учитывая баланс безопасности и эффективности, а также мультимодальный характер эффектов мелаксена, препарат имеет широкие перспективы применения в клинической практике у пациентов с различными неврологическими заболеваниями.
Что такое расстройства сна? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бочкарева Михаила Викторовича, сомнолога со стажем в 17 лет.
Определение болезни. Причины заболевания
К основным расстройствам сна у взрослых относятся:
Короткий или длительный сон не является расстройством, но может серьёзно повлиять на состояние здоровья, поэтому тоже требует коррекции.
Расстройства сна часто сочетаются: у одного человека может быть несколько заболеваний, например, синдром обструктивного апноэ сна и инсомния.
Причины расстройств сна многочисленны. Среди причин развития инсомнии прежде всего стоит отметить нарушение гигиены сна-бодрствования:
Повышенная тревожность и депрессия являются факторами, приводящими к хронизации инсомнии.
Нарушения ритма сна-бодрствования могут быть вызваны неправильной гигиеной сна, сменной работой и частыми перелётами, которые нарушают синхронизацию работы внутренних органов с основным регулятором биологических ритмов — освещением.
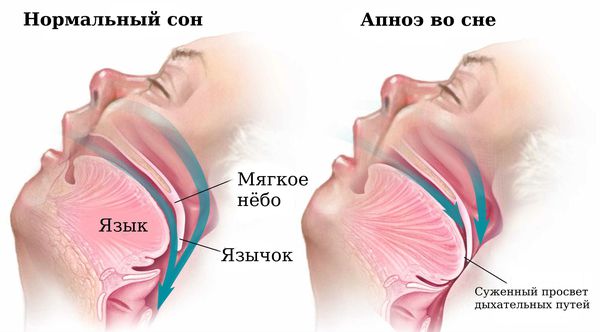
Причиной храпа и синдрома обструктивного апноэ сна является сужение и перекрытие просвета ротоглотки во сне. Сужение просвета дыхательных путей возникает из-за патологии носа и миндалин, смещения назад или недоразвития нижней челюсти, увеличения толщины тканей ротоглотки при ожирении, акромегалии (нарушении функции передней доли гипофиза) и гипотиреозе (недостатке гормонов щитовидной железы). Провоцирующим фактором в этом случае может стать приём алкоголя и снотворных препаратов.
Недостаток железа в организме является одной из причин двигательных нарушений во сне.
Гиперсомнии могут быть вторичными на фоне заболеваний нервной системы: опухоли и травмы головного мозга, заболевания с поражением гипоталамуса, таламуса и ствола мозга, инсульт, нейродегенеративные заболевания. Также могут возникнуть при психических расстройствах.
Причины парасомний в большинстве случаев неизвестны. Спровоцировать данное расстройство могут некоторые психические заболевания, патологии головного мозга и приём различных препаратов. Кроме этого влияют стрессовые ситуации, недосыпание, остановки дыхания во сне и др.
Симптомы расстройства сна
Очень часто встречается сочетание нескольких расстройств сна, поэтому необходимо уточнять все симптомы. Основным признаком нарушений является сонливость или усталость в течение дня. Но есть и другие характерные симптомы, по которым можно установить конкретное расстройство.
Инсомния:
Нарушения дыхания во сне:
Циркадианные нарушения ритма сна-бодрствования:
Двигательные расстройства:
Парасомнии:
Гиперсомнии (нарколепсия):
Однако нужно иметь в виду, что дневная сонливость может быть симптомом и других заболеваний (гипотиреоза, депрессии, онкологических проблем), а также побочным эффектом приёма некоторых лекарственных средств.
Патогенез расстройства сна
Кратковременная инсомния может быть вызвана стрессом. В дальнейшем люди с гиперактивацией нервной системы начинают переживать по поводу трудностей засыпания и поддержания сна. Их беспокоят возможные последствия недосыпания, в результате ухудшается гигиена сна. В этом случае бессонница становится хронической.
При синдроме обструктивного апноэ сна происходит нарушение проходимости верхних дыхательных путей и их регулярное перекрытие, что затрудняет поступление кислорода в лёгкие. При остром недостатке кислорода возникает стрессовая реакция организма, активизируется симпатическая нервная система и повышается артериальное давление, что приводит к неощущаемым во время сна микропробуждениям. В этот момент мозг открывает дыхательные пути и дыхание восстанавливается.
Такие микропробуждения нарушают структуру сна, уменьшают стадии сна, которые важны для восстановления организма, в результате чего появляются различные по степени тяжести симптомы:
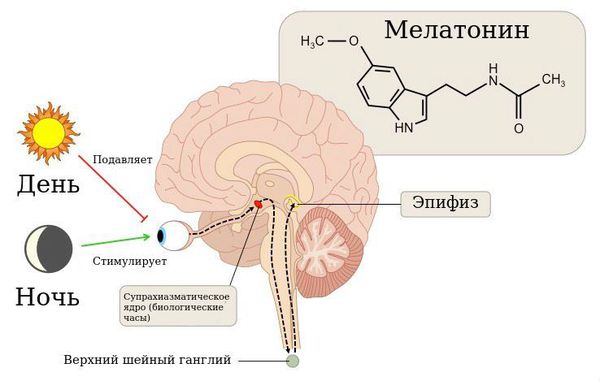
В патогенезе развития циркадианных нарушений сна важную роль играет гормон эпифиза мелатонин, отвечающий за установку цикла сна и бодрствования. В норме он вырабатывается только в вечерние и ночные часы. Время начала его секреции (19.30-22.00) определяет наступление биологического вечера в организме и способствует засыпанию примерно через два часа. Под влиянием освещения время начала выработки мелатонина может сместиться на более поздние или ранние часы. Это приведёт к трудностям засыпания в желаемое время или ранним утренним пробуждениям.
Двигательные расстройства сна возникают при нарушении процесса передачи электрических импульсов от нейронов к мышечной ткани, что связано с недостатком дофамина.
Нарколепсия развивается в результате снижения выработки нейромедиатора орексина А и B, стимулирующего бодрствование. Это происходит из-за развития аутоиммунной реакции, то есть организм сам уничтожает клетки мозга, вырабатывающие орексин, что приводит к его недостатку.
При парасомниях возникает диссоциация сна, то есть человек воспринимает ситуацию так, как будто она происходит не с ним. Такое состояние активирует стереотипную двигательную активность, и за счёт этого во время сна совершаются определённые движения.
Классификация и стадии развития расстройства сна
Согласно международной классификации нарушений сна, существуют следующие формы расстройств [1] :
Инсомния имеет две формы:
Нарушения дыхания во сне делят на три группы в зависимости от типа апноэ во сне:
Также выделяют отдельные симптомы — храп и катафрению (стоны во сне).
Остановки дыхания во сне оценивают при длительности более 10 секунд. В зависимости от выраженности остановок выделяют полные остановки — апноэ и неполные — гипопноэ.
Степени тяжести апноэ во сне:
Циркадианные нарушения ритма сна-бодрствования разделяют в зависимости от причин на две категории:
Двигательные расстройства во сне :
Парасомнии выделяют в зависимости от того, в какую стадию сна возникают нарушения:
Осложнения расстройства сна
Невыспавшийся человек не может качественно наслаждаться жизнью. Усталость, нарушение внимания, координации и памяти, сонливость, раздражительность — частые последствия нарушений сна.
Важным является длительность сна и его качество. Так, даже привычная короткая продолжительность сна (менее 6 часов) оказывает негативный эффект на здоровье по сравнению с нормальной (7-8 часов).
При циркадианных нарушениях сна кроме вышеописанных нарушений часто возникают желудочно-кишечные расстройства: учащение или урежение частоты стула, связанное с десинхронизацией работы внутренних органов и нарушением усвоения пищи.
Помимо этого, есть и другие негативные последствия, например, страдающие СОАС чаще разводятся.
Во время эпизодов внезапного засыпания при гиперсомниях повышается вероятность травм, дорожно-транспортных происшествий. Из-за высокой сонливости затрудняется или значительно ограничивается по времени профессиональная деятельность.
При парасомниях высок риск самоповреждений, а также повреждения партнёра.
Диагностика расстройства сна
Диагностика нарушений сна осуществляется на основании данных опроса пациента, осмотра, инструментальных и лабораторных исследований.
Для постановки диагноза инсомнии достаточно жалоб пациента на трудности засыпания, ночные или ранние пробуждения с затруднением последующего засыпания и ухудшение дневного самочувствия. Однако для исключения других нарушений сна, приводящих к симптомам инсомнии, могут потребоваться дополнительные исследования. Для диагностики СОАС, синдрома периодических движений конечностей, парасомний и всех основных нарушений сна применяют полисомнографию. Циркадианные нарушения ритма сна-бодрствования выявляют с помощью актиграфии.
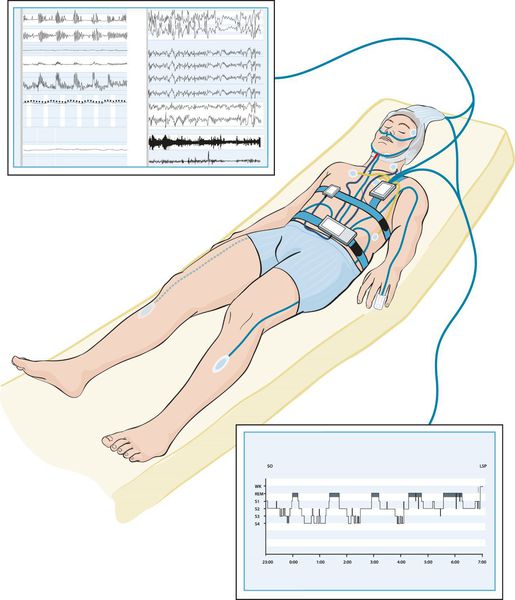
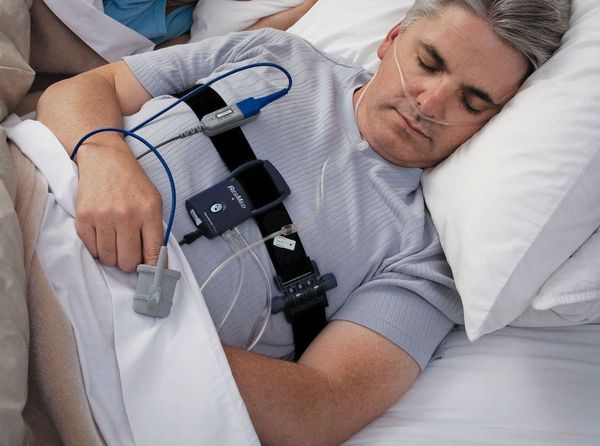
Наиболее оптимальным видом диагностики основных нарушений сна является полисомнография [7] — исследование, позволяющие оценить изменения, происходящие с человеком во время сна. Это единственный метод обследования, с помощью которого можно записать энцефалограмму, оценить одновременно стадии сна, дыхание во сне, выявить связь различных событий (храпа, остановки дыхания, движений ног, жевательных мышц, положения тела и электрокардиограмму) со стадиями сна и пробуждениями. Однако сложность постановки и анализа исследования, необходимость нахождения в отдельной палате, стоимость оборудования и выполнения диагностики ограничивают его применение.
При диагностике синдрома обструктивного апноэ сна во время осмотра обращают внимание на наличие патологии ЛОР-органов: увеличение миндалин, хронический ринит, утолщение языка. Суммарно просвет дыхательных путей оценивается по шкале Маллампати, когда пациент открывает рот и высовывает язык. Если в таком положении не видно задней стенки глотки и миндалин, вероятность нарушений дыхания за счёт перекрытия просвета ротоглотки корнем языка высока. Оперативное лечение ЛОР-патологии в этом случае будет малоэффективным. Оценивается окружность шеи — важный прогностический параметр синдрома обструктивного апноэ сна. Его риск значительно повышается при окружности шеи более 43 см у мужчин и более 41 см у женщин.
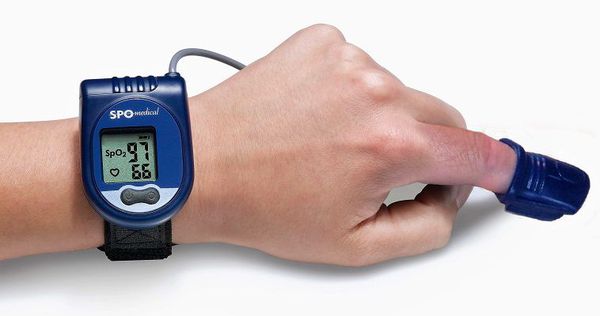
Самым точным методом диагностики СОАС является полисомнография, но в российских рекомендациях для определения обструктивного апноэ сна при различных заболеваниях чаще упоминается компьютерная пульсоксиметрия или респираторный мониторинг.
Кардиореспираторный мониторинг — метод оценки нарушений дыхания во сне в амбулаторных условиях, когда часть датчиков прибора устанавливается на грудной клетке в поликлинике, а остальные пациент ставит самостоятельно на время сна: в носовые ходы для записи носового дыхания и на палец руки для оценки насыщения гемоглобина крови кислородом. Датчики на грудной клетке кроме её движений записывают электрокардиограмму и позволяют оценить влияние нарушений дыхания во сне на ритм сердца и их связь с аритмиями.
Компьютерная пульсоксиметрия — простой метод исследования, при котором на палец руки ставится датчик пульсоксиметрии. Ещё одним скрининговым методом оценки дыхания является запись реопневмограммы при холтеровском мониторировании электрокардиограммы. При этом записываются движения грудной клетки по данным с датчиков ЭКГ. Если по пульсоксиметру или по реопневмограмме выявляются отклонения, то необходимо проводить более полное обследование для постановки диагноза.
Стоит заподозрить СОАС если при суточном мониторировании артериального давления выявляется нарушение его суточного ритма — отсутствие снижения артериального давления или повышение в ночные часы.
При высокой дневной сонливости для исключения нарколепсии состояние пациента оценивают по тесту множественного засыпания. При этом после полисомнографии все датчики остаются на пациенте и ему дается возможность уснуть в течение дня по 20 минут каждые два часа.
Для диагностики нарушений сна дополнительно используются опросники, оценивающие основные симптомы.
Лечение расстройства сна
Лечение нарушений сна зависит от конкретного расстройства сна.
Основным методом лечения хронической инсомнии является когнитивно-поведенческая терапия — коррекция поведения и установок, касающихся сна. Стандартная схема лечения состоит из шести сеансов, требуется заполнение дневника сна и/или применение актиграфии для оценки продолжительности и паттерна сна.
Для лечения инсомнии могут кратковременно использоваться снотворные препараты, которые ускоряют засыпание, уменьшают ночные пробуждения и увеличивают продолжительность сна. Однако нужно учитывать, что нарушение дыхания во сне является ограничением, а в некоторых случаях противопоказанием, к приёму большинства снотворных. Это связано с тем, что препараты расслабляют мускулатуру мягкого нёба и стенок глотки, что приводит к перекрытию дыхательных путей и усугублению проблем с дыханием. Препараты мелатонина замедленного высвобождения используются у пациентов старше 55 лет.
При лечении синдрома обструктивного апноэ сна [6] рекомендуется отказ от курения и употребления алкоголя, снижение веса (уменьшает тяжесть СОАС на 20-25 %), лечение хронической патологии ЛОР-органов. Основной метод лечения средней и тяжёлой степени СОАС, особенно при сочетании с патологией сердечно-сосудистой системы, — неинвазивная вентиляция лёгких в режиме постоянного положительного давления (СИПАП-терапия или CPAP-терапия, от англ. Continuous Positive Airway Pressure Therapy). Терапия осуществляется с помощью СИПАП-аппарата. Это небольшой компрессор, который через гибкую трубку и герметичную носовую маску постоянно подает поток воздуха под давлением. Этот поток воздуха не позволяет дыхательным путям смыкаться и блокировать поступление кислорода. Аппарат используется каждую ночь. Все показания прибор записывает на карту памяти, которая доступна пациенту. Более подробную информацию врач видит после скачивания данных при помощи специальных программ.
Также в лечении СОАС используются внутриротовые приспособления (капы), которые делают врачи-ортодонты. Капы устанавливаются на время сна и выдвигают нижнюю челюсть на 6-10 мм вперед.
При наличии патологии ЛОР-органов может применяться оперативное лечение у ЛОР-врача. Не доказали своей эффективности операции, выполняемые на отдельных структурах, например, удаление язычка или миндалин. Наиболее оптимальны комплексные операции, когда восстанавливается носовое дыхание и производится пластика структур в ротоглотке.
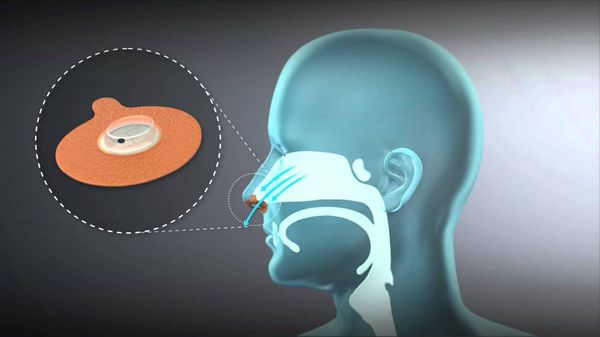
При наличии связи СОАС с положением тела рекомендуется не ложиться на спину (чаще всего нарушения дыхания возникают именно в этом положении). Можно использовать мячик для большого тенниса, поместить его в карман, пришитый на футболке между лопаток, он будет мешать лечь на спину. При сохранённом носовом дыхании возможно применение одноразовых наклеек на носовые ходы Provent, они примерно в два раза уменьшают тяжесть СОАС.
Синдром периодических движений конечностей лечится у невролога. При уровне ферритина менее 75 мкмоль/л применяются препараты железа, также рекомендуется отказ от чая, кофе и других стимулирующих напитков. При нормальном уровне ферритина невролог назначает специальные препараты.
Циркадианные нарушения ритма сна-бодрствования требуют прежде всего изменения гигиены сна. При возможности стоит отказаться от сменной работы и частых перелётов или оптимизировать график работы. Настроить циркадианную систему возможно путём изменения интенсивности и времени освещения, что достигается при помощи разных подходов.
При парасомниях, которые проявляются ночными кошмарами эффективна консультация психолога, проведение терапии повторением образов. Лекарственная терапия парасомний включает применение:
Лечение гиперсомний в России ограничено действующим законодательством, так как подходящие для этого препараты входят в список наркотических и психотропных средств (например, модафинил).
Прогноз. Профилактика
Для профилактики расстройств сна следует придерживаться рекомендаций:
При парасомниях для профилактики самоповреждения не следует спать на втором этаже двухъярусной кровати. Необходимо убрать острые предметы и мебель рядом с кроватью, на полу положить матрас, лицам с сомнамбулизмом не спать рядом с окном. Если есть провоцирующие лекарственные средства, то следует их избегать.
Экспериментальные работы по увеличению продолжительности сна на 30-60 минут (за счёт более раннего отхода ко сну и/или более позднего пробуждения) приводили к позитивным сдвигам в состоянии здоровья: снижению веса и артериального давления, уменьшению аппетита и склонности к перекусам, увеличению работоспособности.
При отсутствии лечения инсомнии возникают серьёзные последствия для здоровья описанные ранее. Основной метод лечения инсомнии — когнитивно-поведенческая терапия — позволяет избавиться от нарушений сна за шесть сеансов и обладает более долговременным эффектом, чем приём снотворных препаратов. Рецидивы возможны при повторных нарушениях гигиены сна, невыявленных других нарушениях сна, отсутствии лечения сопутствующих тревоги и депрессии. Приём снотворных препаратов при лечении инсомнии без изменения образа жизни (коррекции гигиены сна, светового режима и физической активности) скорее всего приведёт к возврату инсомнии после отмены снотворных.
Своевременное оперативное лечение ЛОР-патологии позволяет предотвратить негативные последствия синдрома обструктивного апноэ сна для здоровья. При выявлении СОАС средней и тяжёлой степени только снижение веса и СРАР-терапия показали значительное уменьшение риска развития тяжёлых сердечно-сосудистых заболеваний (инфаркта и инсульта). Если не лечить факторы приводящие к СОАС, то СРАР-терапия проводится длительно, иногда пожизненно.
Циркадианные нарушения ритма сна-бодрствования, обусловленные внутренним смещением ритма, лечатся дольше, чем нарушения, связанные с внешними факторами. Так, приём мелатонина при инсомнии в условиях сменной работе необходим только после смены, а в другие дни может не требоваться. Применение светотерапии может быть необходимо больше в зимние часы, а в летние достаточно естественного освещения.
Двигательные расстройства во сне эффективно лечатся приёмом препаратов железа или агонистов допамина.
При отсутствии провоцирующих факторов, отмене стимулирующих парасомнии лекарственных средств, лечении сопутствующих нарушений сна (например, синдрома обструктивного апноэ во сне) соблюдении гигиены сна, парасомнии также можно вылечить.