Неравномерное дыхание во сне ребенка
Почему у 10% детей происходит остановка дыхания во сне
Считается, что от 1 до 10% детей страдают от ОАС. Типичным пациентом является ребенок с синдромом Дауна или другим врожденным недугом.
Повторяющиеся циклы ОАС в течение ночи могут оказать существенное влияние на качество сна ребенка.
Причины остановки дыхания во сне
Увеличенные миндалины и лимфоидные железы в верхних дыхательных путях являются наиболее распространенными причинами данного состояния у детей.
Гипертрофия миндалин, которая может возникнуть во время инфекции, может полностью блокировать носовой ход. Эта блокировка делает чрезвычайно трудным или почти невозможным дыхание через нос.
Во время сна мышечный тонус снижается, что приводит к некоторому разрушению тканей и является причиной сужения дыхательных путей, вызванного сном. Это сужение усугубляется наличием увеличенных желез.
Другими причинными факторами ОАС являются черепно-лицевые аномалии, нервно-мышечные заболевания и, хотя и редко, опухолевые образования в верхних дыхательных путях. Ожирение также может быть причиной ОАС, впрочем, как и у взрослых.
Признаки и симптомы остановки дыхания во сне
Детям с ОАС характерны признаки и симптомы, которые неодинаково видны у всех больных.
Некоторые общие симптомы включают дыхание через рот, громкий храп, чрезмерную сонливость в дневное время и периодические паузы в дыхании во время сна. У пациентов с ОАС могут быть социальные и академические трудности, а также они могут быть более гиперактивными в течение дня, чем их сверстники. Более того, эти дети иногда могут быть агрессивными или раздражительными. Дети в возрасте 5 лет и старше могут также испытывать энурез, который является непроизвольным мочеиспусканием во время сна. Кроме того, могут наблюдаться парадоксальные движения грудной клетки, частые периоды пробуждения во время цикла сна и обильное потоотделение.
Диагностика и лечение ОАС
Полная медицинская история необходима в дополнение к физическому обследованию в качестве начальных шагов для диагностики заболевания.
Ночные тесты сна в специализированном центре проводятся для выявления проблемы во время сна. Другие диагностические тесты включают рентген грудной клетки, чтобы определить, есть ли проблемы в легких или больших дыхательных путях.
Лечение ОАС во многом зависит от причины. В случае увеличения миндалин, часто рекомендуется их хирургическое удаление. Другими кандидатами на операцию являются дети с черепно-лицевыми нарушениями.
Если операция не справляет ситуацию, для облегчения дыхания можно использовать постоянное положительное давление в дыхательных путях через маску. Тучным детям нужно будет сбросить вес как часть процесса лечения. В других случаях, таких как неврологические или другие первичные причины апноэ во сне, могут потребоваться фармакотерапия и изменение поведения.
Читайте также:
Добавьте «Правду.Ру» в свои источники в Яндекс.Новости или News.Google, либо Яндекс.Дзен
Быстрые новости в Telegram-канале Правды.Ру. Не забудьте подписаться, чтоб быть в курсе событий.
Почему ваш ребенок плохо спит?
Здоровый, крепкий сон необходим каждому ребенку. Но всегда ли родители обращают внимание на то, как спит их любимое чадо? О чем могут рассказать нам особенности сна, и о чем они нас предупреждают? Поговорим об этом с врачом-оториноларингологом ОКДЦ Ольгой Лодочкиной.
— Если говорить о правильном сне, то каким он должен быть?
— Сон по своей структуре делится на несколько фаз, самой важной из них является глубокая фаза. Именно в ней происходит отдых центральной нервной системы и выработка важных гормонов. Для нормального развития ребёнка, фазы сна должны проходить правильно и поочерёдно. При храпе с остановками дыхания – обструкцией, фаза глубокого сна не наступает. Родители обязательно должны наблюдать за спящим малышом и за его дыханием. Если вы заметили, что ребенок во сне храпит, затаивается, а его дыхание прерывается на высоте храпа, то необходимо обратиться к оториноларингологу, поскольку причиной храпа могут стать и некоторые заболевания, и любые анатомические нарушения или отклонения, приводящие к сужению просвета дыхательных путей.
— Какие болезни могут стать причиной плохого сна и храпа?
Дело в том, что дыхательные пути у деток значительно уже, чем у взрослых людей. Поэтому во сне у малыша могут происходить кратковременные остановки дыхания. Результатом таких коротких остановок дыхания нередко становится гипоксия – кислородное голодание мозга. Могут быть, конечно, и другие причины храпа, их достаточно много.
-Что это за причины?
— Это, прежде всего, антрохоанальные полипы, развивающиеся из кист околоносовых пазух, неопасные доброкачественные образования, которые лечатся хирургически путем.
— Если малыш храпит иногда, от случая к случаю, не стоит беспокоиться. Но если храп у ребенка причиняет ему дискомфорт во время сна, мешает высыпаться, следует отнестись к проблеме серьезно. Кроме того, длительный храп с остановками дыхания может быть очень опасным. Если не начать вовремя лечение, то возникает кислородное голодание головного мозга и нарушение развития детского организма.
— Как распознать признаки того, что остановки дыхания негативно влияют на организм малыша:
Если ребенку трудно дышать носом, он будет дышать через рот. В итоге слизистая оболочка глотки пересыхает, слизь не может исполнять свою защитную функцию. В результате во рту и в глотке малыша появляется отличная среда для развития инфекции: ребенок начинает часто болеть.
-Какие исследования надо пройти, чтобы установить причину храпа и поставить точный диагноз?
— Осмотр носоглотки, носовых ходов и ушей. Наиболее информативно проведение такого обследования с использованием эндоскопической методики. На базе лор-службы ОКДЦ имеется эндоскопическая видеостойка, позволяющая наглядно показать родителям состояние лор-органов малыша. В сложных случаях нужна компьютерная томография.
Но для начала врач может взять мазок слизистой носоглотки, чтобы определить характер воспалительного процесса в полости носа. Проводится также бактериологическая и вирусологическая диагностика с целью определения конкретного возбудителя заболевания.
В редких случаях может потребоваться исследование сна ребенка, проведение полисомнографии. Такое исследование необходимо для определения причины нарушения дыхания чтобы понять является ли это результатом сбоев в центральной нервной системе или же происходит за счет нарушения проходимости дыхательных путей. Такая процедура занимает достаточно много времени, потому что в процессе исследования регистрируются различные функций организма во время сна. Главными показателями полисомнографии является уровень кислорода в крови (гипоксемия) и частота остановок дыхания во время сна( частота апноэ)
Родителям нужно усвоить главное: лечить нужно не сам храп, а причины, которые его вызвали. После диагностики врач определит природу возникновения храпа и выберет оптимальный метод лечения. В зависимости от причин возникновения храпа, лечение может быть 2 видов: консервативное и хирургическое. Консервативное применяется в тех случаях, если причиной храпа стало инфекционное заболевание органов дыхания или же аллергической реакции.
— Если у ребенка аллергический ринит, как помочь?
— В таком случае необходимо будет убрать аллерген (мягкие игрушки, пыль, продукты питания), который провоцирует отек слизистой носа и вызывает храп. Малышу назначат антигистаминные препараты, противовоспалительные капельки в нос и, возможно, специальную диету. Обычно через несколько дней лечения состояние крохи заметно улучшается, храп бесследно проходит. Однако, потом необходима консультация врача аллерголога и разработка длительной схемы профилактики и лечения. Не леченный аллергический ринит очень опасен для организма ребенка.
Если же причиной храпа у ребенка стала вирусная инфекция, в результате которой началось воспаление слизистой оболочки носа, врач выпишет ребенку соответствующие лечение. Кроме того, нужно будет регулярно промывать носик, чтобы легче было удалять засохшие корочки и лишнюю слизь. Часто в таких случаях деткам назначают сосудосуживающие препараты.
Это важно знать: с сосудосуживающими каплями нужно быть максимально осторожным. Они быстро вызывают привыкание. Кроме того, передозировка может способствовать падению артериального давления. Поэтому будьте внимательны, используйте только возрастные дозировки согласно режиму прописанным врачом!
Не менее осторожными надо быть и при ангине, так как в этой ситуации существенно увеличиваются небные миндалины. Они препятствуют нормальному прохождению воздуха через дыхательные пути, нередко вызывая храп. В зависимости от природы возникновения ангины (вирусная или бактериальная) доктор назначит лечение. Очень важно своевременно начать терапию, так как неправильное и несвоевременное лечение заболевания может привести к тяжелому состоянию ребенка.
— А как лечить аденоиды? Только ли хирургическим путем, или есть альтернатива?
— Наши врачи стараются облегчить состояние малыша сначала консервативной терапией. Но если лечение не дает результатов, тогда применяется хирургическое вмешательство.
— Чем еще могут помочь родители своему малышу при возникновении храпа?
— Необходимо подобрать удобную подушку. Идеально для этих целей подойдет ортопедическая модель, которая обеспечит максимально естественное и комфортное положение детской головы во время сна. Подушка не должна быть высокой или слишком плоской. Идеальная ее толщина – около 6 см.
Можно укладывать ребенка спать на бочок. На спине возможность храпа увеличивается, так как малыш может запрокидывать голову и спать с открытым ртом, тем самым создавая самое выгодное положение для сужения дыхательной трубки.
Неплохо было бы чаще проветривать детскую комнату, проводить влажную уборку, а также не увлекаться мягкими игрушками, которые собирают много пыли.
СТРИДОР у новорожденных и детей первого года жизни
Стридор — это грубый различного тона звук, вызванный турбулентным воздушным потоком при прохождении через суженный участок дыхательных путей [36].
Стридор — это грубый различного тона звук, вызванный турбулентным воздушным потоком при прохождении через суженный участок дыхательных путей [36]. Стридор у новорожденных и грудных детей — это патология, которая является симптомом дыхательной обструкции [7]. Стридор может быть симптомом угрожающих жизни заболеваний. Наиболее важными характеристиками стридора являются его громкость, высота и фаза дыхания, на которой он появляется.
Громкий стридор обычно является симптомом выраженного сужения дыхательных путей. В случае прогрессивно усиливающегося стридора внезапно ослабевший звук может быть признаком усилившейся обструкции, ослабления дыхательных движений и возникновения коллапса дыхательных путей [28].
Высоко звучащий стридор обычно вызван обструкцией на уровне голосовых складок [26], низко — патологией выше голосовых складок (гортанная часть глотки, верхний отдел гортани). Стридор средней высоты чаще является симптомом обструкции ниже голосовых складок [41].
Наиболее важным признаком, позволяющим заподозрить уровень поражения, является фаза дыхания, на которой стридор слышен лучше всего. По этому признаку стридор может быть разделен на три типа: инспираторный, экспираторный и двухфазный. Инспираторный стридор обычно вызывается поражением, локализующимся выше голосовых складок, и продуцируется коллапсом мягких тканей при отрицательном давлении во время вдоха [22]. Двухфазный стридор обычно высокий по тону. Он вызван поражением на уровне голосовых складок или подскладкового отдела [16, 18]. Экспираторный стридор чаще возникает при поражении нижних отделов дыхательных путей [42].
Анамнез очень важен для диагностики заболевания. Ключевыми анамнестическими данными являются причины и длительность интубации (если она ранее производилась) в неонатальный период. Другие анамнестические признаки включают возраст на момент появления стридора, длительность стридора, ассоциацию с плачем или кормлением, с положением ребенка; наличие других сопутствующих симптомов, таких как пароксизмы кашля, аспирация или срыгивание [40, 41].
При осмотре ребенка следует оценить его общее состояние, частоту дыхательных движений и сердечных сокращений, цвет кожи. Кроме того, следует обратить внимание на возможные аномалии строения головы, участие дополнительных мышц в акте дыхания, втяжение уступчивых мест грудной клетки и другие признаки, исключить возможное инфекционное заболевание [36].
При состоянии ребенка, не требующем немедленного вмешательства, следует произвести рентгенографию гортани и мягких тканей шеи в передней и боковой проекции, грудной клетки, а также рентгеноскопию пищевода с водорастворимым рентгеноконтрастным веществом. Кроме того, могут быть полезны ультразвуковое исследование гортани, компьютерная томография, ядерно-магнитный резонанс [12, 30].
Наиболее информативным методом диагностики заболевания, проявляющегося врожденным стридором, является эндоскопическое исследование: фиброскопия; прямая ларингоскопия под наркозом, желательно — с использованием микроскопа; трахеобронхо- и эзофагоскопия [11, 36]. При этом необходимо учитывать возможность аномального строения нескольких отделов дыхательных путей [23, 25].
 |
| Рисунок 1. Эндофотография гортани. Мягкий, западающий в просвет дыхательных путей надгортанник |
Ларингомаляция — наиболее распространенная причина стридора [16, 30]. Анатомически можно выделить следующие формы ларингомаляции: за счет западания в просвет гортани мягкого надгортанника (рис. 1); за счет черпаловидных хрящей, при вдохе подтягивающихся кверху или подтянутых кверху изначально, за счет укороченной черпалонадгортанной складки (рис. 2); смешанная форма, когда в просвет дыхательных путей западают и надгортанник, и черпаловидные хрящи. Ларингомаляция обычно протекает
 |
| Рисунок 2. Эндофотография гортани. Западающие в просвет гортани черпаловидные хрящи |
«доброкачественно» и самопроизвольно исчезает, обычно к 1,5 — 2 годам жизни. Мальчики страдают в два раза чаще девочек. Стридор обычно появляется с рождения, но в некоторых случаях возникает только со второго месяца жизни. Симптомы могут быть преходящими и усиливаться при положении ребенка на спине или во время крика и возбуждения. Тяжесть заболевания может быть различной. У большинства детей отмечается только шумное, звучное дыхание, но в ряде случаев ларингомаляция вызывает явления стеноза гортани, требующие интубации и даже трахеотомии. В тяжелых случаях прибегают к оперативному лечению, обычно при помощи лазера — к нанесению надрезов на надгортаннике, рассечению черпалонадгортанных складок или удалению части черпаловидных хрящей.
Паралич голосовых складок — вторая по частоте причина врожденного стридора [39, 41]. Обычно его обнаруживают у детей с другими врожденными аномалиями или с поражением ЦНС [29]. Часто причина паралича остается невыясненной, и такой вид паралича считается идиопатическим. В случае идиопатического паралича (возможной причиной которого является родовая травма) часто
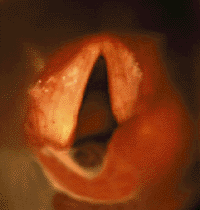 |
| Рисунок 3. Эндофотография гортани. Паралич правой черпаловидной складки |
возникает спонтанное излечение. В других случаях причиной могут быть кровоизлияния в желудочки мозга, менингоэнцефалоцеле, гидроцефалия, перинатальная энцефалопатия и другие заболевания [29]. Кроме того, можно выделить ятрогению (например, при повреждении возвратного гортанного нерва) как причину развития паралича голосовых складок.
Двусторонний паралич вызывает высокотональный стридор и афонию. Около половины детей с двусторонним параличем нуждаются в трахеотомии [22, 26, 39].
При одностороннем параличе (рис. 3) обычно отмечают слабый крик, голос с возрастом постепенно улучшается. Дыхательная функция при одностороннем параличе обычно не страдает [28].
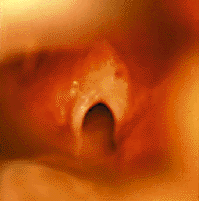 |
| Рисунок 4. Эндофотография гортани. Врожденная рубцовая мембрана гортани |
Врожденные рубцовая мембрана (рис. 4) и подскладковый стеноз развиваются в результате неполного разделения зародышевой мезенхимы между двумя стенками формирующейся гортани [33]. Значительно чаще обнаруживают приобретенные рубцовые стенозы (рис. 5), обычно развивающиеся в результате продленной чрезгортанной назотрахеальной интубации. Тяжесть заболевания зависит от степени поражения: небольшая рубцовая мембрана, локализующаяся только в области передней комиссуры, клинически проявляется лишь изменением голоса («петушиный крик»); полная атрезия гортани совместима с жизнью только теоретически [30].
 |
| Рисунок 5. Эндофотография гортани. Приобретенный подскладковый стеноз (точечный просвет дыхательных путей) |
Ведущими клиническими симптомами заболевания являются явления обструкции верхних дыхательных путей, такие как двухфазный стридор, тахипноэ, цианоз, беспокойство, раздувание крыльев носа при дыхании, участие в акте дыхания вспомогательной мускулатуры и др. При локализации мембраны в области голосовых складок отмечаются нарушения голоса вплоть до афонии.
Ведущий метод диагностики — эндоскопия [30], хотя косвенно помогает рентгенография гортани и трахеи в передней и боковой проекции.
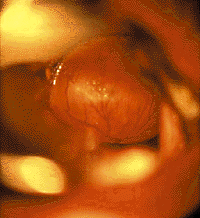 |
| Рисунок 6. Эндофотография гортани. Киста язычной поверхности надгортанника |
Лечение обусловлено выраженностью симптомов. Только дети с небольшой переднекомиссуральной синехией могут быть оставлены под наблюдением без оперативного лечения; больные с мембраной средних размеров, вызывающей нарушение дыхания, требуют оперативного лечения (чаще — лазерная деструкция) в период новорожденности. Дети с выраженной мембраной обычно нуждаются в трахеотомии в период новорожденности с последующей операцией (при помощи лазера или наружным доступом) в более старшем возрасте [17, 38].
 |
| Рисунок 7. Эндофотография гортани. Киста правой голосовой складки |
В ряде случаев врожденный подскладковый стеноз сопровождается другими врожденными поражениями [34]. При выборе тактики лечения необходимо учитывать, что дыхание может улучшаться с ростом гортани.
Кисты гортани. Стридор возникает при росте кисты в просвет дыхательных путей или сдавлении мягких тканей гортани. Кроме того, при локализации на гортанной и особенно на язычной поверхности надгортанника (рис. 6) они могут вызывать дисфагические явления [20, 30].
Локализация кист может быть разнообразной — надгортанник, надскладковая область, черпалонадгортанные складки, подскладковый отдел. Часто кисты развиваются у детей с интубацией в анамнезе, и в таких случаях могут быть множественными. Небольшие кисты голосовых складок (рис. 7) клинически проявляются только охриплостью. При зеркальной ларингоскопии, особенно если подслизистая киста локализуется на границе передней и средней трети голосовой складки, ее ошибочно диагностируют как «певческий» узелок. В этом случае правильный диагноз можно установить только при осмотре гортани под наркозом с применением оптики.
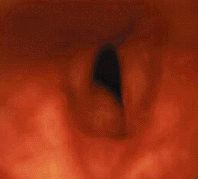 |
| Рисунок 8. Эндофотография гортани. Подскладковая гемангиома под левой голосовой складкой |
Для лечения используют аспирацию содержимого кисты с последующим иссечением ее стенок микроинструментами или СО2-лазером [6, 8, 30].
Кисты часто рецидивируют. В некоторых случаях требуются операции наружным доступом для иссечения больших множественных рецидивирующих кист [31].
Подскладковая гемангиома (рис. 8) угрожает жизни ребенка. По данным зарубежной литературы, средняя летальность от этого заболевания составляет 8,5% [43]. В большинстве случаев подскладковая гемангиома имеется с рождения и подвергается росту в течение первых месяцев жизни. Стридор обычно появляется на 2-3 месяце жизни, первые симптомы заболевания обычно ошибочно диагностируют как круп [27]. В трех наших наблюдениях дыхательный стеноз развился в первые сутки после криодеструкции гемангиом кожи. Стридор обычно двухфазный, голос может быть не изменен. Более половины детей имеют гемангиомы кожи. Как и при гемангиомах кожи, девочки страдают втрое чаще мальчиков [9]. Тяжесть заболевания зависит от размера гемангиомы, в случае присоединения ОРВИ или при беспокойстве дыхание может ухудшаться.
Ведущий метод диагностики — эндоскопия. Обычно обнаруживают мягкотканное выбухание розового или красного цвета под голосовой складкой (чаще — под левой) [5]. Если ребенок был ранее интубирован в связи с дыхательным стенозом, гемангиома может быть не диагностирована при осмотре дыхательных путей сразу после экстубации.
Для лечения используется СО2-лазерная деструкция гемангиомы с последующей гормональной терапией [6, 24]. В случае прорастания в гортань гемангиомы передней поверхности шеи необходима трахеотомия с последующей близкофокусной рентгенотерапией или лечением кортикостероидами [2].
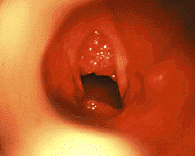 |
| Рисунок 9. Эндофотография гортани. Ювенильный респираторный папилломатоз |
Ювенильный респираторный папилломатоз (ЮРП) (рис. 9) — наиболее часто встречающаяся опухоль верхних дыхательных путей у детей. Этиологическим фактором папилломатоза является вирус папилломы человека, чаще — 6 и 11 типа [3]. Хотя у подавляющего большинства больных первые симптомы заболевания развиваются на 2 — 3 году жизни, в ряде случаев можно говорить о врожденном папилломатозе гортани, когда первые симптомы заболевания отмечают с момента рождения [1].
Начальным симптомом заболевания обычно является охриплость, постепенно переходящая в афонию. В дальнейшем, по мере роста папиллом и сужения просвета голосовой щели (обтурирующая форма), возникает прогрессирующий стеноз гортани, проявляющийся как инспираторный или двухфазный стридор [10].
Наиболее частой первичной локализацией папиллом гортани является область комиссуры и передней трети голосовых складок. На более поздних этапах заболевания папилломы могут поражать все отделы гортани, а также выходить за ее пределы. Папилломы обычно имеют широкое основание, однако возможен рост конгломератов папиллом на небольшой ножке. По внешнему виду папилломы напоминают тутовую ягоду или кисть винограда. При микроларингоскопии поверхность папиллом обычно неровная мелкозернистая или мелкодольчатая, цвет — чаще бледно-розовый, иногда с сероватым оттенком. Тяжесть заболевания определяется скоростью роста папиллом и частотой рецидивирования [15].
Основным методом ликвидации стеноза у детей с ЮРП является хирургическое удаление папиллом при помощи микроинструментов и/или СО2-лазера. Однако только хирургическое лечение у большинства больных не предотвращает рецидива заболевания. В настоящее время наиболее патогенетически оправданным и перспективным является длительное непрерывное введение препаратов интерферона [13, 19, 21].
Трахеомаляция. Различают диффузную и локальную формы трахеомаляции, т. е. слабости стенки трахеи, связанной с патологической мягкостью ее хрящевого каркаса. Клинически заболевание проявляется экспираторным стридором. При эндоскопии обнаруживают резкое сужение на выдохе просвета трахеи, которая может принимать различную форму. Симптомы заболевания часто спонтанно исчезают на 2 — 3 году жизни [32]. При выраженных дыхательных нарушениях может потребоваться трахеотомия [41].
 |
| Рисунок 10. Эндофотография трахеи. Врожденный рубцовый стеноз |
Врожденный стеноз трахеи (рис. 10) может иметь различную природу. Органические стенозы связаны с локальным дефектом хрящевых полуколец трахеи (недостаток или отсутствие хряща) или избыточным образованием хрящевой ткани, приводящим к формированию твердого хрящевого выпячивания в просвет трахеи [42].
Функциональные стенозы связаны с чрезмерной мягкостью хрящей и в этом случае являются локальной формой трахеомаляции. Экспираторный стридор обнаруживают обычно сразу после рождения. Стридор усиливается при беспокойстве или кормлении ребенка. Состояние больного обычно резко ухудшается во время ОРВИ, в некоторых случаях отмечают приступы удушья, ошибочно диагностируемые как круп. Для исключения сдавливания трахеи извне необходимо рентгеноконтрастное исследование пищевода. Основной способ диагностики — эндоскопический. Стенозы трахеи, особенно на почве трахеомаляции, имеют благоприятный прогноз, в большинстве случаев спонтанно излечиваются.
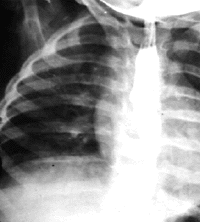 |
| Рисунок 11. Рентгенограмма органов грудной клетки. Сдавление пищевода аномально расположенным сосудом |
Сосудистое кольцо. Аномальная конфигурация больших сосудов может вызывать сдавление трахеи, обычно ее дистальных отделов. Кроме того, может сдавливаться также пищевод. Стридор усиливается при плаче или кормлении, а также при положении ребенка на спине. Часто отмечается срыгивание. Диагноз устанавливают при помощи рентгенографии пищевода с рентгеноконтрастным препаратом (рис. 11) и аортографии. Чаще всего встречается удвоение дуги аорты, добавочная левая легочная артерия [14, 37].
При эндоскопии можно обнаружить выбухание и, в ряде случаев, пульсацию передней стенки трахеи. Лечение — хирургическое.
Ларинготрахеопищеводная щель — редкий врожденный дефект развития. На большом протяжении дыхательные пути сообщаются с пищеводом. Причиной этого порока является незаращение дорсальной части перстневидного хряща. Это заболевание клинически проявляется средней громкости двухфазным стридором и эпизодами аспирации. У детей с этим пороком часто отмечают повторные пневмонии. Типичными являются пароксизмы кашля и цианоз. Голос тихий. Приблизительно у 20% детей имеется также трахеопищеводная фистула с характерной локализацией в дистальном отделе трахеи [35]. Для установления диагноза, кроме эндоскопии, требуется рентгеноскопия органов грудной клетки с контрастом. Для лечения необходима не только трахеотомия, но и наложение гастростомы для кормления ребенка.
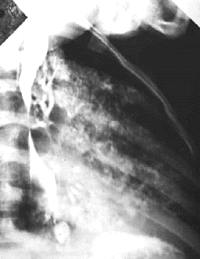 |
| Рисунок 12. Рентгенограмма органов грудной клетки. Затекание рентгеноконтрастного вещества через трахеопищеводный свищ из пищевода в трахеобронхиальное дерево |
Трахеопищеводный свищ (рис. 12) проявляется при первом же кормлении ребенка тяжелыми приступами удушья, кашля и цианоза [41]. В основе порока лежит неполное развитие трахеопищеводной стенки. Часто этот порок сочетается с атрезией пищевода. В дальнейшем быстро присоединяется тяжелая аспирационная пневмония. Лечение только хирургическое, результаты часто зависят от срока операции. Прогноз тем более благоприятен, чем раньше предпринято вмешательство.
Учитывая то, что пороки развития гортани и трахеи являются проявлением эмбриопатий, у больных с врожденной патологией этих органов весьма вероятны проявления эмбриопатий со стороны других органов и систем. В клинической практике наибольшую сложность для установления нозологической формы заболевания представляют его синдромальные формы. В основу синдромального метода обследования положено то обстоятельство, что большинство дефектов развития могут быть изолированными или входить в состав известных синдромов или неуточненных комплексов множественных врожденных дефектов. Установление синдромологического диагноза влияет на следующие факторы: 1) проведение тщательной диагностики скрытых дефектов развития и функциональных отклонений в рамках установленного синдрома; 2) выполнение специфической предоперационной подготовки больного для предупреждения возможных осложнений во время хирургического вмешательства или в послеоперационном периоде; 3) тактику и результаты лечения, что выражается в ряде случаев в отказе от хирургических вмешательств, в том числе в изменении хирургической техники коррекции некоторых дефектов развития.
По нашим данным, синдромологический диагноз может быть установлен приблизительно у 25% больных [4]. Лишь у 8-10% детей врожденная патология гортани и трахеи имеет изолированную форму. Остальные больные с врожденными заболеваниями гортани и трахеи имеют иные пороки развития — центральной нервной, костно-мышечной, сердечно-сосудистой систем, аномалии развития ушных раковин, пороки развития лица, аномалии соединительной ткани, врожденные опухолевидные образования кожи и др. Сочетание пороков развития органов нескольких систем, не индуцируемых друг другом, у этой группы больных можно расценивать как множественные неуточненные врожденные пороки развития.
