Отдых сердца во время сна
Дневная сонливость: есть ли повод для беспокойства?
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Если человек хронически недосыпает, то есть продолжительность ночного сна составляет менее семи часов в сутки, и это длится из дня в день в течение месяца и более, то дневная сонливость – логичное последствие нарушения физиологической нормы ночного отдыха центральной нервной системы и всего организма.
Но нередко с трудом преодолеваемое желание поспать в дневное время, особенно после полудня, возникает у тех, кто и ночью спит достаточно. С чем это связано?

Причины дневной сонливости
Сюда же можно отнести нарушение циркадного ритма сна, то есть сдвиг периодов бодрствования и сна относительно времени суток, например, при посменной работе, а также в случае резкого изменения часового пояса (синдром джетлаг).
В современной сомнологии (области медицины, которая исследует физиологию и патологию сна) рассматриваются следующие причины сонливости в дневное время:
При врожденном или приобретенном гипотиреозе (недостаточном уровне гормонов щитовидной железы) – кроме слабости, быстрой физической утомляемости, головных болей, зябкости, сухости кожи – человек также страдает повышенной дневной сонливостью. Практически такая же симптоматика имеет место и при железодефицитной анемии.
Наконец, сонливость может быть побочным эффектом принимаемых противоотечных, антигипертензивных, противоастматичесих или стероидных лекарственных препаратов.

БРАДИКАРДИЯ: ОПАСНО ЛИ МЕДЛЕННОЕ СЕРДЦЕБИЕНИЕ?
Частота сердечных сокращений – это непостоянная величина. Она меняется в зависимости от активности. Изменения частоты сокращений сердца имеют два варианта – тахикардия (ускоренный ритм) или брадикардия (замедленный). Но насколько опасно замедление пульса?
Норма или отклонения?
У взрослых людей нормальная частота сердцебиения в покое обычно составляет от 60 до 100 ударов в минуту. И вообще, наш сердечный ритм имеет тенденцию замедляться с возрастом, так что сердечный ритм взрослого человека медленнее, чем у маленького ребенка или подростка. Однако у некоторых людей частота сокращений сердца меньше, чем обычно. Это называется брадикардией.
Брадикардия также может возникать во время сна. Любой вид ночной или сонной брадикардии считается вполне нормальным явлением, ведь сердцу тоже нужен отдых. Тем не менее, эксперты добавляют, что у некоторых людей бывает апноэ во сне, которое нарушает дыхание, что может оказать влияние на сердце, провоцируя брадикардию.
Если брадикардия – это патология
Другие возможные причины брадикардии, формирующиеся при развитии различных патологий, включают в себя:
Проблемы с синоатриальным узлом, если он не может нормально генерировать импульсы для сокращений сердца;
Повреждение сердечной ткани, вызванное старением, болезнью сердца или перенесенным инфарктом;
Проблемы с щитовидной железой, такие как гипотиреоз (снижение активности органа);
Врожденный порок сердца;
Прием некоторых лекарств, в том числе ряда сердечных препаратов или бета-блокаторов.
Часто ненормально медленный сердечный ритм остается незамеченным. Если нет никаких жалоб, обмороков и нарушений общего состояния, человек не принимает лекарства, замедляющие ритм, брадикардия не провоцирует повышенных рисков формирования сердечных патологий. В некоторых случаях пониженная частота сердечных сокращений связана даже с более низким риском сердечно-сосудистых болезней.
Когда обращаться к специалистам?
Если никаких жалоб нет, но ЧСС при этом не превышает 60 ударов за минуту, необходимо просто следить за своим здоровьем. Тем не менее, когда брадикардия затягивается и при наличии сопутствующих симптомов, важно обратиться к врачу. Опасные симптомы могут включать в себя:
Усталость, недостаток энергии или утомление от незначительной активности.
Дурноту, предобморочное состояние или обморок (кратковременная потеря сознания).
Головокружение, слабость в ногах;
Затрудненное дыхание, усиление одышки;
Боль в проекции сердца или в груди.
Мелькание точек перед глазами, нечеткость зрения.
Сердцебиение или трепетание в груди.
Обратите также внимание на то, что ваш сердечный ритм адекватно не повышается при физической активности. Если вы испытываете тяжелые симптомы, связанные с брадикардией, немедленно обратитесь за неотложной медицинской помощью.
Чем опасна брадикардия?
Неконтролируемая, тяжелая или длительная брадикардия может вызвать ряд осложнений, включая сердечную недостаточность, низкое кровяное давление или гипотонию, из-за чего ткани организма не получают необходимого им кислорода.
Помимо ежегодных плановых медицинских осмотров, есть несколько способов узнать, что у вас брадикардия при отсутствии сопутствующих симптомов. С появлением Apple Watch и других систем домашнего мониторинга, люди отметили, что их частота сердечных сокращений бывает ниже 60 ударов в минуту. У части людей на фоне брадикардии могут быть такие симптомы, как слабость и недомогание, которые они принимают за скачки давления. При проверке показателей давления тонометр определяет и брадикардию.
В любом случае, при выявлении брадикардии стоит пройти обследование и определить ее причины.
Обязательно обсудите с врачом любые лекарства, которые вы принимаете. Возможно, они обладают побочным эффектом, и их нужно заменить другими, более подходящими средствами.
Некоторым пациентам может быть назначено дополнительное обследование, например ЭКГ (электрокардиограмма). В отдельных случаях показано суточное мониторирование сердечного ритма с ношением портативного прибора. Если это возрастная или физиологическая брадикардия, нужно только ведение здорового образа жизни.
Но часть пациентов, которые имеют еще и тяжелые симптомы и аномально медленный ритм, страдают от такой патологии как блокада сердца. При этом «родной» кардиостимулятор вашего сердца пытается увеличить частоту сердечных сокращений, но поскольку верхние и нижние камеры вашего сердца больше не общаются, сердце не может сокращаться быстрее. Этим людям нужно лечение.
Для устранения тяжелой или длительной брадикардии во многих случаях может быть имплантирован кардиостимулятор, который может регулировать ритм сердца и ускорять его при необходимости. Кроме того, показан прием препаратов, которые поддерживают работу сердца и восстанавливают активность миокарда.
Текст: Алена Парецкая, врач, консультант по вопросам здоровья
Храп и апноэ как причина нарушений сердечного ритма
У здорового человека сердце работает ровно, «как часы». При этом сердечный ритм может замедляться или учащаться в зависимости от потребностей организма, однако продолжает оставаться равномерным, а частота пульса не выходит за допустимые границы.
За правильную работу сердца отвечает находящаяся внутри него особая система, генерирующая и проводящая электрические импульсы. Если работа этой системы нарушается, наш главный «мотор» начинает давать сбои.
Серьезные нарушения сердечного ритма могут сопровождаться очень неприятными нарушениями самочувствия – сердцебиением, слабостью, головокружением, потливостью, дрожью, одышкой, потерями сознания. Но бывают случаи, когда аритмия подкрадывается незаметно, протекает бессимптомно и от этого особенно опасна. В обоих случаях такие состояния могут потребовать неотложной медицинской помощи – иначе сердце, как и неисправный двигатель, может остановиться и больше «не завестись».
Большую опасность представляют нарушение сердечного ритма, возникающие во время ночного сна. И это не удивительно, ведь спящий человек не способен вовремя заметить первые неприятные ощущения, принять какие-либо меры или просто позвать на помощь.
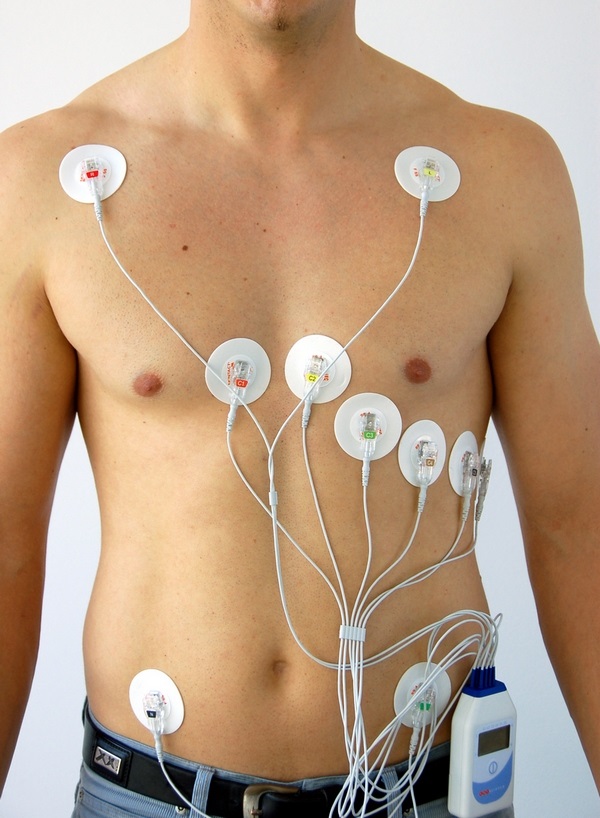
Холтеровский монитор – маленькое устройство с большими возможностями
С точностью определить, правильно ли работает сердце ночью, позволяет специальный аппарат для холтеровского мониторирования, который с помощью закрепленных на груди человека электродов-липучек в течение суток непрерывно записывает электрокардиограмму пациента. Если такое исследование выявило нарушения ритма, то необходимо определить их причину и постараться ее устранить.
Внимание – ночное апноэ!
Как бы это не казалось странным на первый взгляд, одна из частых причин неправильной работы сердца ночью – это храп. А если быть точнее, то сопровождающие его остановки дыхания – обструктивные апноэ и следующие за ними микро-пробуждения, требующиеся для восстановления проходимости верхних дыхательных путей. Возникающее во время дыхательных пауз кислородное голодание и выброс в кровь стрессорного гормона адреналина в момент каждого подбуживания приводят как к острой нестабильности электрической системы сердца, так и к хроническому повреждению сердечной мышцы.
Так что не удивителен установленный учеными факт прямой связи ночных аритмий с остановками дыхания во время сна, сопровождающимися с раскатистым храпом – синдромом обструктивного апноэ. У большинства таких людей сердце во сне в той или иной степени работает с перебоями, а риск опасных нарушений сердечного ритма при тяжелой форме апноэ сна возрастает в 4 раза. Связанная с обструктивными апноэ хроническая перегрузка сердечно-сосудистой системы может стать причиной серьезных нарушений сердечного ритма не только ночью, но и во время бодрствования.
Нарушения сердечного ритма могут быть связаны с храпом и обструктивным апноэ
Пожалуй, самая часто встречающаяся непосредственно связанная с обструктивным апноэ сна аритмия – это значительное замедление частоты сердцебиений, так называемая брадикардия. В условиях вызываемого апноэ недостатка воздуха сердце старается перейти в режим максимально экономного расходования оставшихся запасов кислорода и для этого значительно замедляет свою работу, иногда вплоть до короткой остановки своих сокращений – сердечной паузы. Тут надо отметить, что короткие паузы в работе сердца могут возникать при различных серьезных сердечных заболеваниях и свидетельствуют о плохом прогнозе для жизни пациента. Такому больному обычно по жизненным показаниям устанавливают кардиостимулятор – специальный портативный прибор, искусственно поддерживающий запрограммированную частоту сердечных сокращений электрическими импульсами.
Принципиальной особенностью пациентов с обструктивным апноэ является то, что возникающие у них паузы в работе сердца во время сна не являются признаком сердечно-сосудистого заболевания и полностью исчезают при правильном лечении апноэ. Таким больным кардиостимулятор не нужен! Поэтому если у пациента при ночной записи электрокардиограммы выявляются значительное замедление частоты сердечных сокращений и даже короткие остановки сердца во время сна, а сам он полный, храпит и жалуется на дневную сонливость, то в первую очередь его надо посылать не к аритмологу, а к сомнологу – исключать наличие синдрома обструктивного апноэ сна.
Еще одно нарушение сердечного ритма, которое часто возникает у пациентов с обструктивным апноэ сна – так называемая мерцательная аритмия, частое и хаотичное сокращение камер сердца. Работа сердца становится велика, но неэффективна, что при отсутствии адекватного лечения может в итоге привести к сердечной недостаточности. Кроме того, у больных с мерцательной аритмией ток крови внутри сердца также нарушается, возникают завихрения, что приводит к образованию кровяных сгустков – внутрисердечных тромбов. Если такой тромб потом попадет в кровяное русло, то может закупорить сосуды мозга и вызвать инсульт. Поэтому пациенты с мерцательной аритмией вынуждены пожизненно принимать сильнодействующие разжижающие кровь лекарства.
Так вот, научные исследования доказали, что у пациентов с обструктивным апноэ сна риск возникновения мерцательной аритмии возрастает в несколько раз по сравнению со сверстниками. И даже если врачам удается восстановить у такого больного нормальную работу сердца, то без правильного лечения апноэ вероятность рецидива этой опасной аритмии оказывается в два раза выше.
Что же в итоге? Если у вас есть симптомы апноэ во сне и преимущественно ночные нарушения ритма, то вероятность, что эти проблемы взаимосвязаны, очень высока. Поэтому необходимо быстро и эффективно наладить нормальное дыхание по ночам – в противном случае последствия могут быть самыми печальными.
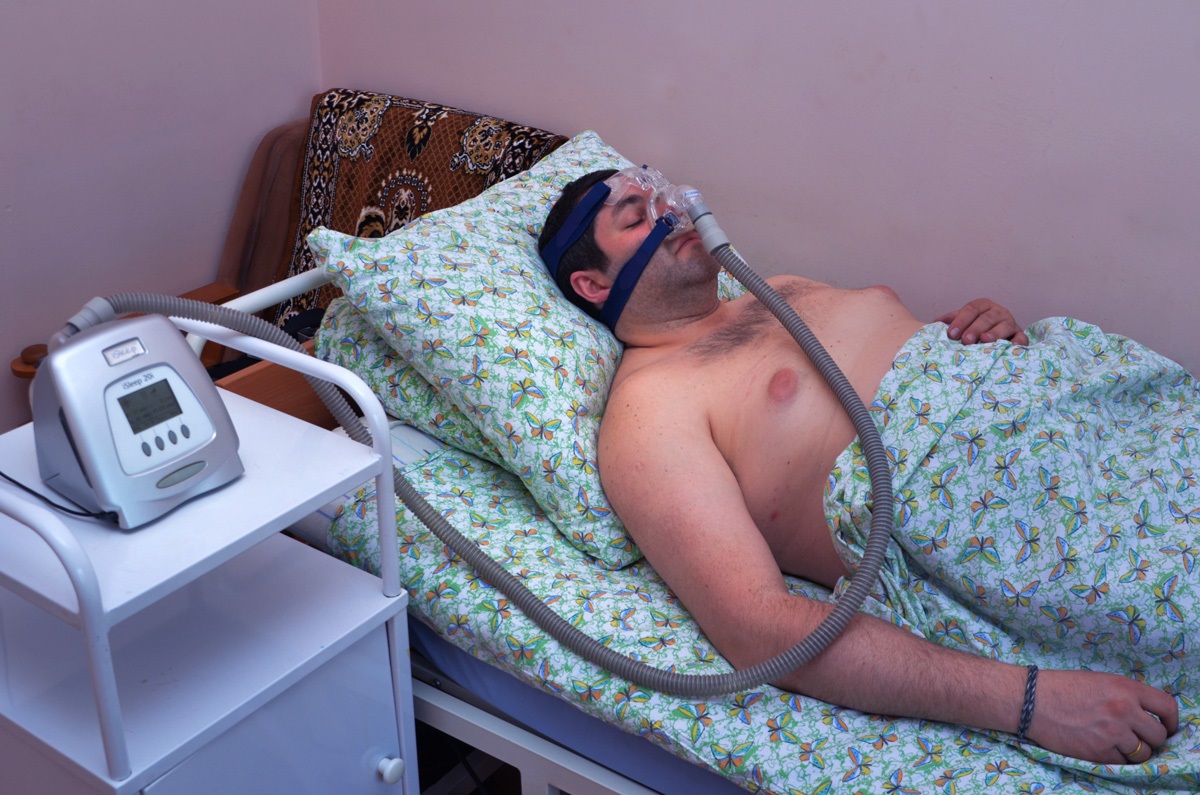
СиПАП-терапия – эффективный способ восстановить нарушенную работу сердца у пациента с апноэ сна
Благодаря развитию новых медицинских технологий, сегодня есть надежный, удобный и безопасный способ вернуть здоровый сон, облегчить работу сердца по ночам и избежать опасности нарушений сердечного ритма и риска внезапной смерти во сне – СиПАП-терапия.
На нашем сайте вы сможете узнать об особенностях этого метода и записаться на прием к специалисту – сомнологу. Задача доктора – определить характер ваших проблем, помочь с выбором оптимальной модели аппарата и подобрать оптимальный режим лечения.
СиПАП-терапия – дайте шанс своему сердцу
Чем быстрее вы начнете войну с обструктивным апноэ сна, тем больше у вас шансов навсегда избавиться от его разрушительных последствий. Поэтому не откладывайте решение вопроса на потом, тем более что лечение апноэ во сне с помощью аппарата СиПАП легко переносится и практически сразу обеспечивает явный положительный результат, кардинально меняющий самочувствие человека в лучшую сторону.
Позы для сна
От того, как вы спите, зависит пищеварение, боли в разных частях тела и много чего ещё. Рассмотрим три самых распространённых положения в кровати.
Когда мы занимаемся йогой или поднимаем тяжести в тренажёрном зале, мы уделяем пристальное внимание положению тела, чтобы избежать травм и получить максимальную пользу от упражнений.
Стоит перенести этот подход и на ночное время, ведь количество и качество сна влияет на всё — от мозга до кишечника. Заметили, что когда вы не высыпаетесь, то энергии в вас, как в ленивце? Но если вы проводите в постели рекомендуемые семь-восемь часов и всё равно неважно себя чувствуете по утрам, стоит внимательнее отнестись к тому, что вы делаете со своим телом после выключения света.
Польза от сна на левом боку
Исследователи заметили, что такая поза наиболее благотворно влияет на самочувствие. Всё потому, что расположение внутренних органов не столь симметрично, как наша внешняя оболочка.
Если вы страдаете от запоров, синдрома ленивого кишечника и других желудочно-кишечных проблем, лягте на левый бок и призовите на помощь гравитацию. Благодаря ей, пока вы спите, отходы жизнедеятельности беспрепятственно проследуют через восходящую, поперечную, а затем нисходящую ободочные кишки и будут готовы к ежеутреннему очистительному ритуалу.
Преимущества сна на боку:
Облегчается пищеварение. Отходы из тонкого кишечника в толстый попадают через илеоцекальный клапан, который расположен в нижней правой части живота. Если во время сна он будет сверху, передвижения будут более естественными.
Уменьшается изжога. Современные исследования подтверждают аюрведические идеи о том, что сон на правой стороне увеличивает вероятность изжоги. Предполагается, что, когда мы лежим на левом боку, желудок и его соки остаются ниже, чем пищевод.
Улучшается работа мозга. Удивительно, но в очищении от отходов нуждается не только наш кишечник, но и голова. Положение на боку помогает удалять временные связи, накопившееся за день, что снижает риск развития болезней Альцгеймера, Паркинсона и других неврологических заболеваний.
Уменьшается храп и апноэ. Поза на боку удерживает язык от попадания в горло и блокировки дыхательных путей. Если смена положения не облегчает ситуацию, лучше обратитесь к врачу.
Боль в плече. Для профилактики можно менять сторону, на которой вы спите.
Дискомфорт в челюсти. Если у вас проблемы с височно-челюстным суставом, давление на челюсть во время сна может привести к воспалению.
Инструкция от специалиста:
1. Измерьте расстояние от шеи до конца плеча и найдите подушку такой высоты, чтобы голова и шея оставались на одной линии с позвоночником.
2. Чтобы предотвратить изжогу и позволить силе всемирного тяготения делать своё чёрное дело, засыпайте на левом боку. Если левое плечо по каким-либо причинам беспокоит, можно заменить его на правое.
3. Положите твёрдую подушку между коленями и обнимите ещё одну, чтобы поддержать позвоночник.
4. Держите руки параллельно друг другу на уровне лица или под ним.
Достоинства сна на спине
Классическая поза поддерживает позвоночник в естественном положении, снимает давление с плеча и челюсти, что предотвращает самые разные виды болей. Показания ко сну на спине:
боль в бедре или колене,
заложенность носа или насморк.
Инструкция от специалиста:
1. Положите одну подушку под колени, чтобы обеспечить позвоночнику наилучшую поддержку и защитить нижнюю часть спины.
2. Спите с раздвинутыми, как у вратаря, руками и ногами. Так вы равномерно распределите свой вес и избежите давления на суставы. К тому же, эта поза поможет удерживать себя на месте, если вы ещё только привыкаете спать на спине.
3. Выберите подушку, которая поддержит естественный изгиб шеи. Если ваш подбородок излишне кренится к груди, найдите модель пониже. Дополнительные подушки по бокам также помогут удерживать нужное положение.
4. Подвержены изжоге? Используйте клиновидную подушку или поднимите изголовье на 15 сантиметров с помощью специальных подпорок. Также это поможет при заложенности носа, головных болях и излишнем лицевом напряжении.
Спать на животе — плохая идея
Мы нашли преимущества в позах на боку и на спине, а вот от сна на животе больше минусов, чем плюсов. Такое положение часто становится причиной боли в спине: основная масса нашего тела концентрируется в районе живота и создаёт неправильную нагрузку на позвоночник. Единственное, что оправдывает позу на животе, — это то, что она сохраняет дыхательные пути максимально открытыми. Но всё же лучше предпочесть вариант на боку.
Инструкция от специалиста:
Если вы никак не можете переучить себя спать в другом положении, эти советы сведут вред к минимуму.
1. Используйте плоскую подушку или обойдитесь вообще без неё. Зато не помешает дополнительная поддержка под тазом, чтобы снять давление.
2. Чередуйте поворот головы в разные стороны, чтобы избежать скованности в шее.
3. Не сгибайте ноги в стороны — это только усилит вредное воздействие на вашу спину.
4. Не засовывайте руки под голову и подушку: чревато онемением рук, покалыванием, болью или раздражением плечевых суставов. Лучше разведите их по сторонам, как уже советовалось выше.
Все эти разговоры, вероятно, вселили в вас желание вздремнуть. Не отказывайте себе в отдыхе — попробуйте применить наши советы прямо сейчас, чтобы улучшить качество сна. Все эти проблемы могут быть не так важны, если вы спите на качественном ортопедическом матрасе, таком как Blue Sleep. Попробуйте сами!
Симптомы синусовой аритмии
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Симптомы синусовой аритмии встречаются у людей разных возрастных групп и непосредственно связаны со сбоями в работе миокарда, т.е. нарушениями сердечного ритма. При изменениях частоты сокращений сердечной мышцы наблюдаются «замирания» сердца, одышка, нехватка воздуха и головокружение. Частыми признаками также являются общая слабость и обмороки. Из-за неприятных симптомов, которые отчасти напоминают сердечный приступ, у человека может возникнуть паническая атака, чувство страха и тревоги.
Синусовая аритмия нередко развивается в результате реакции организма на стресс, чрезмерные физические нагрузки, переутомление. При этом сердечные сокращения возникают через неравные промежутки времени. Человек ощущает, что сердце словно «замирает», останавливается, а затем начинает биться быстрее. Иногда появляется боль в левой стороне грудины, отдающая в руку. Причинами такого состояния могут послужить неврозы, эмоциональное истощение, заболевания внутренних органов, различные патологии сердца. Точная диагностика возможна лишь в условиях медучреждения. При первых же признаках необходимо обратиться к кардиологу для установления истинной причины аритмии. В этом поможет электрокардиограмма и другие методы медицинского исследования.

Первые признаки синусовой аритмии
Симптомы синусовой аритмии разнообразны и зависят от частоты сокращения сердечной мышцы.
Первые признаки синусовой аритмии:
Все вышеперечисленные симптомы связаны с появлением больших промежутков между сокращениями сердечной мышцы, а также возникновением блокады на выходе из предсердного узла. Бывает, что синусовая аритмия провоцируется медикаментозным воздействием (приемом кардиоактивных и антиаритмических препаратов). Такая патология может развиться вследствие неврозов, нейроциркулярной дистонии, интоксикации организма. Еще одной причиной является недостаток магния и калия в крови. В результате нехватки полезных веществ и кислорода сердечная мышца не способна полностью расслабиться и плохо сокращается. Сопоставить и проанализировать данные относительно ЧСС позволяет ЭКГ.
Нарушение ритма могут спровоцировать болезни позвоночника, щитовидной железы, кислородное голодание, остеохондроз, анемия, заболевания печени, гормональные нарушения, повышение АД, ацидемия. В юном возрасте перебои в синусовом сердечном ритме, отражаемые на дыхании, считаются естественными. У детей синусовая аритмия может проявиться после перенесения инфекционных или воспалительных заболеваний. Однако следует отметить, что неравномерные сокращения миокарда случаются и при серьезных сбоях в работе сердечно-сосудистой системы. Они могут свидетельствовать об ишемической болезни, развитии ревматизма, инфаркте или кардиосклерозе. Если показатель сердечных колебаний не превышает 10-ти %, синусовая аритмия не считается отдельным заболеванием.
Синусовая аритмия в покое
Симптомы синусовой аритмии часто связаны с учащением сердцебиения (тахикардией). Врачей настораживает тахикардия, которая сохраняется в состоянии покоя, поскольку она может указывать на различные заболевания, связанные с нарушениями работы сердца. Если пациент жалуется на учащенное сердцебиение в состоянии покоя, которое сопровождается одышкой и ощущением нехватки воздуха, есть повод бить тревогу.
Синусовая аритмия в покое может сигнализировать о наличии следующих заболеваний:
У здорового человека в спокойном состоянии всегда наблюдается некая нерегулярность синусового ритма. Если разница между сокращениями превышает 10 %, речь идет о синусовой аритмии. Причины ее возникновения могут быть неопасными, т.е. не вызывать каких-либо осложнений. Но в некоторых случаях такие состояния (учащения и замедления ЧСС) говорят о серьезных недугах, которые могут угрожать здоровью и даже жизни человека. Диагностировать аритмию поможет ЭКГ, а также другие методы медицины. В любом случае при наблюдении симптомов нарушения синусового ритма рекомендуется посетить кардиолога, который направит на обследование с целью выявления главных причин развития синусовой аритмии и степени ее тяжести.
Синусовая аритмия во время сна
Симптомы синусовой аритмии могут возникать по целому ряду причин. Эта патология может проявиться ночью и быть спровоцирована так называемым «синдромом обструктивного апноэ сна» (т. е. приступами периодических остановок дыхания). Следует отметить, что физиологическая (нормальная) брадикардия, т. е. урежение ЧСС, встречается в ночное время практически у всех людей, – при этом происходит снижение сердечных сокращений на 30 %. Если этот показатель изменяется (снижается до 10 %), есть повод говорить о серьезных нарушениях в работе миокарда.
Синдром обструктивного апноэ во сне провоцирует стрессовую реакцию человеческого организма на процесс остановок дыхания, вследствие которых повышается нагрузка на сердечную мышцу, развивается кислородное голодание. Нужно отметить, что результатом апноэ могут стать практически все разновидности аритмий, и их количество повышается по мере нарастания степени тяжести синдрома. Такие расстройства дыхания, естественно, негативным образом сказываются на работе миокарда и приводят к частичному или полному истощению его ресурсов, общему ухудшению состояния человека и развитию заболеваний сердца.
Синусовая аритмия во время сна обуславливается спадением верхних дыхательных путей, которое препятствует нормальному попаданию кислорода в легкие. При этом у спящего человека наблюдаются многократные остановки дыхания. Часто синдром апноэ представляет собой осложненную форму храпа и вызывает синусовую аритмию.
Проявление аритмий из-за апноэ может стать фактором возникновения риска внезапной смерти в процессе сна, поэтому так важно вовремя выявить патологию и назначить грамотное лечение, – в частности, применить СРАР-терапию.
Синусовая аритмия у ребенка
Симптомы синусовой аритмии у детей часто связаны с нарушением дыхания и не представляют опасности для здоровья. Речь идет о «дыхательной аритмии», происхождение которой связано с рефлекторным увеличением ЧСС при вдохе и уменьшением при выдохе.
Синусовая аритмия у ребенка чаще всего свидетельствует о незрелости его нервной системы. Эпизоды нарушения синусового ритма случаются у новорожденных с постнатальной энцефалопатией, рахитом или внутричерепной гипертензией, а также у недоношенных детей. У деток с лишним весом (ожирением) синусовая аритмия может проявиться при чрезмерных физических нагрузках. Следует отметить возрастные периоды взросления от 6 до 7 и от 9 до 10 лет, когда вегетативная система во время бурного гормонального развития не успевает адаптироваться к внутренним изменениям детского организма. Чем старше по возрасту ребенок, тем реже у него будут наблюдаться симптомы синусовой аритмии, поскольку в 10-летнем возрасте созревание вегетативной нервной системы подходит к завершающему этапу.
Что касается аритмии недыхательного типа, – такое нарушение может иметь постоянную либо приступообразную природу и чаще всего не связано с определенным заболеванием сердца. Скорее всего, оно вызвано другими патологическими процессами: наследственной предрасположенностью, инфекционными заболеваниями, вегетососудистой дистонией, миокардитом бактериальной или вирусной этиологии. Нарушения сердечного ритма у детей бывают связаны с ревматизмом, перенесенной ангиной, врожденными пороками сердца. Точная диагностика возможна лишь в условиях медицинского заведения.
Обычно синусовая аритмия (особенно дыхательного типа) не вызывает у ребенка каких-либо негативных ощущений. Из жалоб можно отметить учащение сердцебиения, затруднение дыхания, быструю утомляемость, боль в области сердца, одышка, отеки, головокружения. Если перечисленные симптомы имеют выраженный и постоянный характер, необходимо немедленно обратиться к кардиологу. Такие состояния указывают на наличие более серьезных проблем, связанных с работой сердца. При диагностировании синусовой аритмии ребенку назначают УЗИ сердца, электрокардиографическое обследование контрольного типа, а также анализ крови и другие исследования, по результатам которых будут выявлены отклонения, вызвавшие нарушения синусового ритма.
Синусовая аритмия у новорожденных
Симптомы синусовой аритмии могут наблюдаться у новорожденных в первые 3 дня от момента появления на свет. Они являются отражением кардиальных или внесердечных патологических процессов. Отклонения в ритме сердца, даже самые небольшие, могут свидетельствовать о тяжелом органическом поражении этого органа. К сожалению, часто нарушения сердечного ритма могут не проявляться в виде клинических симптомов, а заканчиваться внезапной смертью из-за остановки сердца. Вот почему важнейшую роль в процессе диагностики играет скрининговое электрокардиографическое обследование.
Синусовая аритмия у новорожденных может иметь транзиторный характер и провоцировать формирование стойкого патологического процесса, который негативно влияет на развитие малыша. К нарушению синусового ритма у младенцев чаще всего приводят:
Из других патологий, которые имеют отношение к синусовой аритмии у новорожденных, можно отметить гипо- и гипертермию, действие некоторых лекарственных препаратов, болезни щитовидной железы, а также вегетативной и центральной нервной систем в результате родовой травмы либо внутриутробной гипоксии.
Синусовая аритмия при беременности
Симптомы синусовой аритмии могут наблюдаться у будущих матерей из-за двойной нагрузки на сердце. Безусловно, возникновение такой патологии негативно сказывается на состоянии женщины. Приступы учащенного сердцебиения, одышки, головокружения вызывают дискомфорт, а в тяжелых случаях могут стать предвестниками угрозы для жизни матери и ребенка.
Синусовая аритмия при беременности может проявиться по следующим причинам:
Если у беременной наблюдается экстрасистолия, то ощутимого дискомфорта она не вызывает. Разве что иногда женщина ощущает неровную работу сердца и боль в груди. Если у будущей мамы возникает мерцательная аритмия, это может привести к развитию гипоксии у плода, что является угрозой прерывания беременности в виде выкидыша. Синусовая форма аритмии свидетельствует о развитии более серьезного заболевания и вызывает особую опасность в тех случаях, когда сопровождается ухудшением общего состояния, потемнением в глазах, головокружением и внезапными обмороками, сильной одышкой. Подход к лечению такого типа аритмии должен быть грамотным и аккуратным, поскольку при беременности нежелательно принимать лекарственные препараты.
Синусовая аритмия и брадикардия
Симптомы синусовой аритмии часто проявляются на фоне замедленного сердцебиения, т. е. брадикардии. Такой вид аритмии сопровождается ЧСС в менее чем 60 уд./мин. и может возникнуть у спортсменов, беременных женщин, а также во время ночного сна. Физиологическая брадикардия имеет непостоянный характер, – при повышенных физических нагрузках наблюдается повышение сердечного ритма. Этот фактор позволяет отличать синусовую брадикардию от более опасной патологии – атриовентрикулярной блокады, которая характеризуется замедлением сердечного ритма даже после сильной физической нагрузки.
Синусовая аритмия и брадикардия чаще всего развиваются при повышенном внутричерепном давлении, кардиосклерозе или определенных вирусных заболеваниях, гипотиреозе, лекарственной передозировке, а также отравлении никотином или свинцом, длительном голодании. После диагностирования врач может назначить больному бета-адреноблокаторы, антиаритмические и седативные препараты. Если главной причиной патологии является болезнь системы кровообращения, на фоне которой развилась сердечная недостаточность, пациенту может быть показано использование кардиостимулятора.
В целом причинами развития брадикардии могут быть органические поражения сердца (чаще всего необратимые) и дисбаланс, возникающий при увеличении активности парасимпатического отдела вегетативной нервной системы. Нейрогенная (вагусная) форма брадикардии часто сочетается с выраженной синусовой аритмией и сопровождает язвенную болезнь, колики, неврозы с ваготонией, субарахноидальное кровотечение, вагоинсулярные кризы, нарушения работы эндокринной системы.
Синусовая аритмия и тахикардия
Симптомы синусовой аритмии могут сопровождаться тахикардией (учащенным сердцебиением), при которой ЧСС достигает отметки в 90 ударов и выше. Учащение ритма у здоровых людей имеет физиологическую природу и чаще всего связано с проявлением волнения, тревоги, а также физической нагрузкой. Если же сильное сердцебиение наблюдается в состоянии полного покоя, – это является тревожным сигналом.
Синусовая аритмия и тахикардия наблюдаются в таких ситуациях:
Синусовая тахикардия нередко развивается на фоне заболеваний сердца и сердечно-сосудистой системы (например, при сердечной недостаточности, кардиомиопатии, пороках миокарда). Среди других причин можно отметить прием определенных лекарственных препаратов, в том числе противопростудных средств сосудосуживающего действия.
Патологическую синусовую тахикардию не принято считать самостоятельным заболеванием, однако она наносит существенный вред как самому сердцу, так и организму. Это связано с тем, что при слишком частых сокращениях сердечная мышца не успевает, как следует, расслабляться, и период ее отдыха укорачивается. Кроме того, камеры миокарда не наполняются достаточным объемом крови, из-за чего происходит снижение АД, а также уменьшается количество крови, которая питает внутренние органы и ткани. При наблюдении учащенного сердцебиения следует незамедлительно обратиться к врачу-кардиологу, чтобы выяснить главную причину, вызвавшую данную проблему, и быстрее устранить ее.
Синусовая мерцательная аритмия
Симптомы синусовой аритмии могут сочетаться с признаками мерцательной аритмии, для которой характерно появление большого количества очагов возбуждения, приводящих к хаотическим сокращениям («мерцаниям») волокон в мышцах предсердия. При этом у человека наблюдаются перебои в работе сердце, появляется нерегулярный пульс и ускоренное сердцебиение.
Синусовая мерцательная аритмия нередко характеризуется урежением (т.е. «дефицитом») пульса. Такое состояние наблюдается и при трепетании предсердий. Из основных причин развития мерцательной аритмии можно отметить нарушения электролитного обмена, атеросклероз, миокардиты, гипертиреоз, ревматизм и другие заболевания внутренних органов и систем. Пароксизмы могут быть вызваны психоэмоциональным возбуждением и сильным стрессом, чрезмерными физическими нагрузками, употреблением алкоголя, жаркой погодой и даже кишечными расстройствами. Обычно пароксизмы проходят самостоятельно, но в отдельных случаях требуется лечение с применением медикаментозных препаратов.
«Мерцание» предсердий в большинстве случаев не представляет особой угрозы для жизни человека. Однако если показатель частоты пульса достигает отметки в 100-110 ударов, человек начинает чувствовать себя плохо. У него возникают одышка, головокружение, слабость, боли в сердце (особенно у людей преклонного возраста).
Поскольку при таких состояниях ухудшается работа сердца, то может развиться острая форма сердечной недостаточности, которая, в свою очередь, способна привести к смертельно опасному осложнению – отеку легких. Нарушения сердечного ритма опасны еще и тем, что при мерцаниях в камерах миокарда могут образовываться микротромбы, которые во время восстановления ритма резко выбрасываются из сердечной мышцы с током крови и забивают проход, что неизменно приведет к инсульту. При длительном наблюдении нарушений сердечного ритма происходят изменения в самом миокарде: растягивается его оболочка, расширяются полости и меняются свойства.
Степени синусовой аритмии
Симптомы синусовой аритмии не должны остаться без внимания, поскольку они могут сигнализировать о серьезных проблемах со здоровьем. Что касается классификации, то в этом вопросе определенности нет. Можно отдельно выделить две разновидности аритмии по взаимосвязи с дыхательным процессом: дыхательную и аритмию, которая возникает независимо от дыхания. В первом случае количество СС увеличивается в два раза при вдохе и уменьшается при выдохе. Причиной такого состояния является нарушение кровенаполнения сердечных камер либо неправильное возбуждение блуждающего нерва. Кроме того, причинами могут стать стрессы, физические перегрузки, прием некоторых лекарственных препаратов, гормональные сбои в организме, курение и прием алкоголя. Аритмия, не связанная с дыханием, чаще всего проявляется на фоне заболеваний сердца, системных и инфекционных болезней, интоксикаций, нарушений в работе щитовидной железы, печени, в результате опухолей мозга.
Степени синусовой аритмии можно определить по тяжести развития заболевания. Так, выделяют выраженную синусовую аритмию, которая чаще всего наблюдается у людей преклонного возраста и вызывается сердечными заболеваниями, такими как гипертония, ИБС, кардиодистрофия и кардиосклероз; и умеренную аритмию, которая возникает у детей, подростков и молодых людей и не имеет каких-либо выраженных симптомов.
По качеству ритма отдельно можно выделить синусовую тахикардию, при которой показатель ЧСС превышает 90 уд./мин., и синусовую брадикардию (ЧСС менее 60 уд./мин.). Существует также экстрасистолия, при которой внеочередные сокращения сердца возникают на фоне нормального ритма. Происхождение данного типа имеет доброкачественный характер и не требует специального лечения.
Тахиаритмия характеризуется учащенным сердцебиением и встречается у больных с проблемами кровообращения, работой вегетативной нервной системы, щитовидной железы. Брадиаритмия сопровождается замедленной пульсацией, слабостью, головокружением, обмороками (при снижении ЧСС до 40 ударов). Такая патология возникает при склеротических изменениях миокарда, ишемии, кислородном голодании мозга, сбоях в работе эндокринной системы. Из-за нарушенного мозгового кровообращения возможно развитие стенокардии.

Легкая синусовая аритмия
Симптомы синусовой аритмии в целом определяют тяжесть развития патологии. Если нарушения в работе синусового узла связаны с гормональной перестройкой организма (например, в подростковом возрасте или при климаксе у женщин), то это считается нормой. Разница в колебаниях сердечного ритма у подростков может составлять до 20 уд./мин. и обуславливается неравномерностью развития внутренних органов (т.е. объем сердца растущего организма «отстает» от объема тела). Легкая степень аритмии в большинстве случаев никак не проявляется. У человека наблюдаются лишь ощущения «замирания» сердца, учащенное сердцебиение, небольшая одышка, головокружение и ощущение нехватки воздуха.
Легкая синусовая аритмия может вызываться индивидуальной особенностью организма, а также возникать в результате естественного старения организма. Нарушения сердечного ритма нередко связаны с заболеваниями органов (к примеру, гипотиреозом, гипертонией, болезнями печени). В результате нейроциркуляторной дистонии происходят нарушения в работе вегетативной системы, что провоцирует различные сердечные расстройства, включая синусовую аритмию. Несмотря на то, что легкая степень аритмии не вызывает каких-либо серьезных проблем со здоровьем, визит к врачу для консультации все-таки не помешает. С помощью ЭКГ и других диагностических исследований можно будет установить характер синусоидной аритмии – патологический либо естественный.
Синусовая аритмия 1 степени
Симптомы синусовой аритмии умеренной степени, если они возникают нечасто и не вызывают дискомфорта, обычно проходят сами по себе. Однако в случаях, когда одышка, сильная слабость и быстрая утомляемость, перепады давления, учащенное сердцебиение и другие симптомы не проходят, а повторяются все чаще, рекомендуется обратиться к врачу за помощью (диагностикой). Выявить возможные патологии в работе сердца поможет ЭКГ.
Как правило, умеренная степень синусовой аритмии выражается в нарушениях дыхания (отсюда и название – «дыхательная аритмия»). При вдохе количество сердечных сокращений возрастает, а при выдохе – наоборот, сокращается. Это чаще всего связано с лабильностью вегетативной нервной системы, – состоянием, которое встречается в детстве и в юношеский период.
Синусовая аритмия 1 степени проявляется в виде повышения пульса до 100 уд./мин. (тахикардия), либо, наоборот, его снижением до отметки в 50 ударов (брадикардия). Часто легкая степень аритмии встречается у подростков в период полового созревания, а также у спортсменов, людей пожилого возраста (в период старения организма). Если симптомы не особо выражены, повода для тревоги нет. Но все-таки желательно проконсультироваться с медицинским специалистом относительно состояния здоровья. Особенно это касается тех случаев, когда у человека наблюдаются многократные приступы потери сознания. Следует отметить, что умеренная синусовая аритмия может проявляться в виде таких признаков, как потемнение в глазах, боль в груди, нехватка воздуха, что вызывает чувство страха смерти и т.п. Возможно, справиться с такими неприятными ощущениями помогут растительные препараты успокаивающего действия.
Синусовая аритмия 2 степени
Симптомы синусовой аритмии II степени более выражены и сочетаются с различными сердечными заболеваниями, такими как кардиосклероз, ишемия, ревматизм и т.п. Человек испытывает сильную слабость и утомляемость, у него развивается одышка, появляются признаки сердечной недостаточности. Опасными являются состояния выраженной тахикардии или, наоборот, брадикардии, когда частота СС достигает отметки в 40 ударов. В тяжелых случаях это может привести к летальному исходу. При неврозах можно наблюдать выраженную синусовую аритмию в сочетании с брадикардией, – такой патологический процесс требует грамотного подхода в лечении.
Синусовая аритмия 2 степени часто возникает у пожилых людей на фоне нарушений в работе миокарда из-за старения организма. Если аритмия первой степени в большинстве случаев не является поводом для беспокойства, то выраженная аритмия может составлять угрозу для здоровья человека, поскольку связана с клиническими проявлениями, – ее нужно обязательно лечить.
Основное внимание следует уделять лечению основного заболевания, из-за которого развилась синусовая аритмия. Чаще всего – это органические болезни сердца, вызывающие аритмические импульсы в синусовом узле (такие нарушения можно увидеть при прохождении электрокардиограммы). Обычно лечение включает в себя прием препаратов магния и калия (например, Панангина). В комплекс терапии входит уменьшение физических нагрузок, строгое соблюдение диеты, ведение здорового образа жизни. Обострение недуга провоцируют вредные привычки (курение, алкоголь), а также высокий уровень холестерина, диабет, избыточный вес.
Выраженная синусовая аритмия
Симптомы синусовой аритмии могут иметь выраженный характер. В таком случае очень важно своевременно провести диагностику, чтобы выявить точную причину такой патологии и назначить эффективное лечение. Из признаков выраженной синусовой аритмии, которые должны насторожить человека, необходимо выделить приступы головокружения, одышку, боль в груди, частые обмороки, усталость. Важно не запускать болезнь, а сразу же обратиться в медицинское учреждение для обследования сердца, а также внутренних органов и систем.
Выраженная синусовая аритмия требует внимательного подхода к диагностированию. С помощью ЭКГ определяется наличие аритмических импульсов в синусовом узле. После проведения обследования врач может назначить пациенту препараты калия и магния (например, Панангин). Очень важно в период лечения соблюдать диету, уменьшить физические нагрузки, полностью отказаться от вредных привычек.
Обычно при выраженной синусовой аритмии наблюдаются проблемы с дыханием: при вдохе частота сокращений возрастает, а при выдохе – снижается. Таким образом, могут возникнуть страх и паника из-за неприятных ощущений биения или замирания сердца. Часто такая патология наблюдается у детей в период полового созревания, что связано с нестабильностью в работе вегетативной нервной системы. При неврозах синусовая аритмия возникает на фоне брадикардии. В любом случае при выраженных признаках такого патологического состояния важно обратиться к врачу.
Последствия синусовой аритмии
Симптомы синусовой аритмии несут в себе определенную дозу дискомфорта и опасности, поскольку любые отклонения в работе сердца приводят к ухудшению общего состояния здоровья человека, а также повышают риск смертельной опасности. Наиболее частыми проявлениями сердечной аритмии являются слабость в теле, головокружение, ощущения неровной работы сердца («замирание», учащенное сердцебиение), тошнота, обмороки, болевые спазмы в груди.
Последствия синусовой аритмии могут быть разными. При легкой форме признаки проходят сами по себе, не сказываясь на работе внутренних органов и систем. Самым опасным из последствий можно назвать сердечную недостаточность – неспособность миокарда полноценно выполнять свою главную функцию по перекачиванию крови. Сердечная блокада как один из видов аритмии может привести к мозговой ишемии. Экстрасистолия способна вызвать развитие тахикардии, а также дисфункцию сердечной деятельности из-за сильного превышения ЧСС (более 200 ударов). В тяжелых случаях это может привести к смертельному исходу.
Оценить серьезность и опасность синусовой аритмии довольно сложно по причине ее «волнообразного» проявления, что вызывает затрудненность в проведении диагностировании. Нарушения ритма приводят к кислородному «голоданию» миокарда, а также пагубно сказываются на работе мозга, органов дыхания, нервной системы.
Обостренная аритмия провоцирует развитие патологий необратимого действия, которые не поддаются лечению, а лишь приближают момент смерти. К сожалению, аритмические приступы характеризуются неожиданностью и спонтанностью. Невозможно предугадать, когда может случиться приступ, – в состоянии покоя, во время прогулки или на работе.

Осложнения синусовой аритмии
Симптомы синусовой аритмии не должны остаться незамеченными, поскольку в некоторых случаях сбои в работе миокарда пагубно влияют на состояние организма в целом.
Осложнения синусовой аритмии в виде сердечной недостаточности, отека легких, ишемического инсульта или инфаркта являются самыми опасными для человека. По статистике, каждый 6-й инсульт происходит на фоне мерцательной аритмии. Мерцание желудочков может возникнуть при тяжелых формах заболевания сердца. У молодых людей такая патология развивается чаще всего при врожденных пороках митрального клапана, у людей преклонного возраста наиболее частыми причинами мерцательной аритмии являются тиреотоксикоз, ИБС, алкоголизм. Такой вид аритмии способствует нарастанию сердечной недостаточности, а также обусловливает склонность к тромбоэмболическим осложнениям. Диагностика патологий сердца осуществляется с помощью электрокардиографии, электрофизиологического исследования, холтеровского мониторирования.
Симптомы синусовой аритмии, особенно те, что часто повторяются и ухудшают состояние человека, должны быть вовремя выявлены. Целью врача является назначение наиболее эффективного лечения для восстановления правильного ритма сердца. Обычно в таких случаях применяются антиаритмические лекарственные препараты, которые вводятся внутривенно. От антиаритмической терапии воздерживаются в том случае, если приступы редкие. Хирургическое лечение показано лишь тяжело больным.