После инсульта состояние глубокого сна
Сколько дней продолжается кома при инсульте?
Кровоизлияние в мозг, обусловленное разрывом внутримозговых сосудов в связи с заболеваниями сосудов мозга (геморрагический инсульт), либо нарушение мозгового кровообращения с повреждением ткани головного мозга, изменениями его функций вследствие затруднения или прекращения поступления крови к тому или иному отделу (ишемический инсульт) могут заканчиваться комой.
Такое состояние человека чаще всего имеет пессимистический прогноз. Кома при инсульте головного мозга может закончиться летальным исходом в течение нескольких дней или часов либо длительным реабилитационным периодом после выхода из нее. Сколько же дней при инсульте продолжается кома?
Что такое кома и признаки ее возможного наступления
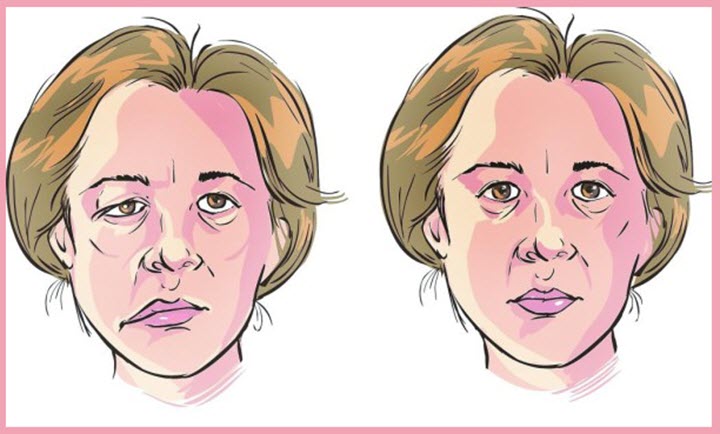
Кома в переводе с древнегреческого языка означает «глубокий сон». Человек, который впадает в нее, и правда похож на того, кто спит. Кома развивается в результате глубокого торможения в коре головного мозга вследствие острого нарушения кровообращения в головном мозге. Кома после инсульта – это угрожающее жизни человека состояние, когда он не реагирует на внешние раздражители, его зрачки сужены и никак не откликаются на свет. При этом рефлексы глотания и дыхания часто не нарушены, особенно при мозговой коме, в связи с чем человек, который впал в кому, может обойтись без зондового питания. При этом у него происходят самопроизвольные испражнения.
Кроме того, в отличие от обморока, клинической смерти и глубокого сна, кома при инсульте характеризуется длительным бессознательным состоянием, когда происходит нарушение температурной регуляции, уменьшение или учащение пульса, еле заметное биение сердца.
Иногда есть вероятность предугадать наступление комы по таким признакам:
Вовремя обратив внимание на основные признаки приближающейся комы, можно увеличить свои шансы выжить, а также получить оптимистический прогноз протекания заболевания.
Стадии развития комы при инсульте
Прежде, чем ставить дальнейшие прогнозы относительно здоровья пациента, необходимо выявить степень тяжести коматозного состояния. В результате возникновения инсульта кома может развиться моментально быстро (от нескольких минут до нескольких часов) и медленно (от нескольких часов до нескольких дней). Существуют такие стадии пребывания в коме после инсульта:
Шансы выхода больного из комы
Очень часто люди задают такие животрепещущие вопросы: сколько дней может продолжаться кома при инсульте? можно ли вывести человека из комы? Как правило, определить, как долго будет длиться коматозное состояние больного, нельзя. В большинстве случаев возможен летальный исход либо переход человеческого организма в вегетативное состояние. Однако бывают ситуации, когда человек не только вышел из коматозного состояния, но и смог частично восстановиться. Шанс на реабилитацию функций головного мозга во многом зависит от таких факторов, как:
Минимальный период пребывания пациента в коме составляет от 2 часов до 6 – 10 дней. В среднем коматозное состояние может продолжаться от 10 дней до двух недель, однако существует много случаев, когда пациент может впасть в глубокую кому, иногда до нескольких лет. Прийти в себя и возобновиться практически невозможно при наличии таких факторов:
Уход за пациентом в коме
Никогда неизвестно наперед, как долго придется ухаживать за больным, впавшим в коматозное состояние. Поэтому очень важно наладить уход за ним. Особая роль отводится питанию, которое пациент получает через зонд. Отличным вариантом является детское питание в жидком виде или переработанные с помощью блендера продукты. Кроме того, во избежание появления ран, пролежней, больного каждый день необходимо обрабатывать специальным раствором либо мылом, расчесывать волосы, очищать ротовую полость влажными салфетками, важно также менять расположение пациента, переворачивать его. Все эти функции выполняет специально подготовленный медицинский персонал. При необходимости больного могут подключить к искусственной вентиляции легких, специальному монитору, который будет выводить основные показатели жизнедеятельности организма —пульс, давление. Больному в коматозном состоянии, как правило, прописывают антибиотики в целях защиты его от инфекций. Также очень важно, чтобы в организм пациента поступали все необходимые для жизнедеятельности организма витамины и микроэлементы.
Реабилитация больного после выходы из комы
Насколько легкой не была бы стадия коматозного состояния, возобновиться полностью могут лишь 10 % пациентов. Огромную роль при выходе больного из комы играет помощь родных и близких, которые должны вселить в него веру в скорейшее выздоровление, мотивировать, помогать во всем, делать массаж, создать дружеский, благоприятный для оздоровления микроклимат. Забота и внимание самых близких людей могут творить чудеса. Определить момент выхода из коматозного состояния можно по таким признакам:
Выводить пациента из комы необходимо очень медленно и постепенно. Процесс восстановления происходит долго, и здесь нужно время и много усилий, как моральных, так и физических. Самое главное — приостановить возможный повтор инсульта и избежать необратимых последствий.
Чтобы не оказаться в глубоком сне, необходимо очень бережно относиться к своему организму, вести здоровый образ жизни, рационально питаться, много бывать на свежем воздухе, заниматься физическими упражнениями, проходить профилактические осмотры каждый год, запомнить основные признаки возникновения инсульта и вовремя обращаться к специалистам.
Почему после инсульта человек много спит
Родственники людей, перенесших инсульт, часто замечают: сон в восстановительный постинсультный период у больного резко меняется. Ночью человек едва дремлет, часто просыпается. Днем же большую часть времени глубоко спит. В период бодрствования пребывает в полусонном состоянии.
Что вызывает сонное состояние после инсульта
Ишемический инсульт — настоящая катастрофа для мозга. В результате закупорки сосуда значительные области коры и подкорковых структур перестают получать кислород, а также другие необходимые для нормальной жизнедеятельности элементы. Нервные клетки очень чувствительны. Даже 2–3-хминутное «голодание» ведет их к гибели.
Постоянная сонливость у больных после инсульта: Как врачи объясняют такое состояние
В остальное время пациент должен бодрствовать. Даже прикованным к постели людям показаны простейшие физические упражнения для постепенного восстановления двигательной и речевой функций. Первое время они выполняются с помощью и под наблюдением врачей-реабилитологов. По мере выхода из кризиса — пациентами самостоятельно.
Однако в 50–60% случаев в период реабилитации после инсульта наблюдаются существенные отклонения сна.
Больной почти весь день спит. В небольших промежутках между сном находится в сумеречном состоянии. Врачи считают это тревожным симптомом, который может свидетельствовать о слишком глубоком повреждении мозга.
Почему после инсульта человек все время спит
В качестве основных причин повышенной сонливости при инсульте врачи выделяют:
Сразу после инсульта происходит «естественное» (то есть обусловленное кислородным голоданием и гибелью клеток мозга) нарушение цикла сон–бодрствование. Первые 6 часов больные обычно вообще не спят. В следующие сутки–трое постепенно начинает восстанавливаться сначала медленный, затем быстрый сон со сновидениями.
К концу первой недели после инсульта естественное соотношение медленного и быстрого ночного сна восстанавливается на 80–90%. Если же этого не происходит, пациент продолжает после инсульта спать и днем, и ночью, у него мало шансов на полноценную реабилитацию всего организма.
По данным ВОЗ, в России из сотни тысяч пациентов, переживших инсульт, 175 человек гибнут. 60% выживших остаются парализованными и/или имеют серьезные нарушения умственной деятельности. Наблюдение за восстановлением циркадного ритма как раз и дает возможность с большой точностью прогнозировать, вернется пациент к нормальной жизни или нет.
Кома при инсульте. Шансы на выживание
Инсульт – клинический синдром, представленный общемозговыми и очаговыми неврологическими нарушениями. Он развивается внезапно вследствие острого нарушения мозгового кровообращения, сохраняется не менее 24 часов или заканчивается летальным исходом в эти или более ранние сроки. Различают ишемический и геморрагический инсульт. Ишемические инсульты встречаются в 5 раз чаще геморрагических. Кроме того, возможны так называемые сложные инсульты (смешанные инсульты, геморрагические инфаркты).
Кома при инсульте преимущественно развивается в случае геморрагического инсульта. Врачи Юсуповской больницы оказывают неотложную помощь пациентам, поступившим в коме, используя индивидуальные схемы лечения современными препаратами.
Для эффективного лечения пациентов с инсультом в клинике неврологии созданы все условия:
Все случаи поступления пациентов с инсультом в коме обсуждаются на Экспертном Совете. Решение о методах лечения принимается коллегиально. Всё это в совокупности повышает шансы на выздоровление пациентов с инсультом, поступившим в коме в Юсуповскую больницу. Благодаря раннему началу реабилитационных мероприятий многие пациенты полностью восстанавливают утраченные функции, возвращаются к обычной жизни.
Неврологи Юсуповской больницы ставят диагноз «инсульт» в 3 этапа:
Трудности в диагностике инсульта возникают в тех случаях, когда у пациента имеет место выраженное расстройство сознания – кома, что не позволяет провести опрос и выяснить, как развивалось заболевание. В этом случае диагноз на первом этапе основывается исключительно на данных неврологического осмотра. Из очаговых неврологических симптомов у пациента в коматозном состоянии, обусловленном инсультом, часто обнаруживаются признаки:
Контакт с пациентом, находящимся в состоянии комы, отсутствует, определённое значение в диагностике гемипареза имеет выявление у лежащего на спине больного повёрнутой стопы, снижение тонуса или спазм мышц в конечностях. Неврологи определяют следующий симптом: у лежащего на спине пациента пассивное сгибание головы сопровождается сгибанием нижней конечности в тазобедренном и коленном суставах на стороне расположения патологического очага, а на стороне гемиплегии нога остаётся в прежнем положении.
Наиболее сложной и ответственной задачей второго этапа является точная и быстрая диагностика характера инсульта, поскольку в острый период заболевания именно от этого в значительной степени зависит дальнейшая тактика лечения и прогноз для пациента. После обеспечения функционирования жизненно важных органов врачи Юсуповской больницы выполняют пациенту с инсультом магнитно-резонансную томографию. Она особо информативна при геморрагическом инсульте, так как позволяет быстро определить характер инсульта, локализацию кровоизлияния и размеры зоны поражения.
Симптомы комы при инсульте
В100% случаев в спинномозговой жидкости пациентов находят кровь.
Кома после инсульта характеризуется следующими признаками:
При коме в результате геморрагического инсульта пациент внезапно теряет сознание, лицо становится синюшным, дыхание шумным, зрачки разного размера, вяло реагируют на свет. В случае комы, развившейся при наличии ишемического инсульта, наблюдается потеря сознания, резкое снижение артериального давление, замедление пульса, сердечные аритмии. Пациент бледный, покрытый холодным липким потом, у него поверхностное дыхание.
Врачи выделяют 4 степени состояния комы после инсульта:
Этапы оказания медицинской помощи пациентам в состоянии комы после инсульта
Пациентам в состоянии комы, развившейся вследствие инсульта, на догоспитальном этапе оказывают медицинскую помощь врачи скорой помощи:
При резком снижении артериального давления применяют препараты, оказывающие вазопрессорное действие (альфа-адреномиметики) и улучшающие сократимость миокарда (сердечные гликозиды), средства, восполняющие объём циркулирующей жидкости (кристаллоидные растворы и низкомолекулярные декстраны). Если у пациента развиваются судороги, используют транквилизаторы и нейролептики. В случае необходимости применяют барбитураты и ингаляционный наркоз.
При поступлении пациента в клинику неврологии Юсуповской больницы врачи проводят неотложные мероприятия:
Специфических медикаментозных методов лечения геморрагического инсульта на сегодняшний день не существует. Врачи Юсуповской больницы проводят мероприятия, направленные на понижение обычно высокого внутричерепного давления. Одновременно нормализуют артериальное давление, состояние свертывающей системы крови и проницаемости сосудистой стенки, поддерживают деятельность сердечно-сосудистой и дыхательной системы. При отсутствии противопоказаний в клиниках-партнёрах выполняют оперативные вмешательства. В случае ишемического инсульта пациентов выводят из состояния комы и немедленно начинают восстановление утраченных функций методами медикаментозной терапии и физической реабилитации.
При появлении признаков комы следует уложить пациента на горизонтальную поверхность, повернуть голову на бок и вызвать скорую помощью. Позвоните по телефону и предупредите персонал клиники о сложившейся ситуации. В Юсуповской больнице работают профессора и врачи высшей категории, которые используют современную аппаратуру и лекарственные препараты, которые позволяют сделать все возможное, чтобы вывести пациента из комы после инсульта.
Сопор при инсульте
Сопор при инсульте
Сопор при инсульте может наступить на любом этапе течения болезни – как в острый период, так и во время реабилитации. Этот вид помрачения сознания является менее глубоким, чем кома, однако также является опасным для пациента.
Описание заболевания
Сопор при инсульте является симптомом, а не самостоятельным заболеванием. Он может наступить в результате любого вида инсульта:
Сопор при инсульте представляет собой состояние, сходное с очень глубоким сном. При этом человека возможно ненадолго из него вывести, больно ущипнув или произведя рядом громкий звук, однако скоро он возвращается к оглушенному состоянию.
Пациент в сопоре не отвечает на вопросы, не выполняет задания, не подает знаков о том, что воспринимает речь. Максимум, что можно от него добиться – гримаса неудовольствия при щипках или уколах.
Все физиологические процессы при сопоре продолжаются: если у пациента есть инфекция, то его будет продолжать лихорадить, при наличии кровотечения оно не остановится и т.д. Рефлексы (в том числе зрачковый) продолжают наблюдаться при стимуляции, однако некоторые из них будут происходить более пассивно, нежели у обычного человека.
Конкретные симптомы и шансы на выздоровление зависят также от локализации поражения. Если жизненно важные центры головного мозга (дыхания, сердечного ритма и т.д.) не затронуты и область поражения небольшая, то у пациента есть все шансы на выход из помраченного состояния сознания и дальнейшую реабилитацию.
Лечение
Сопор при инсульте не имеет собственной схемы лечения, так как во многом зависит от течения первичного заболевания. Если все неотложные меры при инсульте были соблюдены, то прочие лечебные мероприятия сводятся к тщательному уходу за больным и восстановительным процедурам. Пациента кормят (парентерально, орально или при помощи зондирования, в зависимости от его способности усваивать пищу), вводят ему препараты, стимулирующие восстановление нервной системы, следят за состоянием его сердцебиения и дыхания, однако выйти из сопора он должен самостоятельно. Это зависит от состояния его нервной системы и успешности процесса восстановления.
Прогноз на состояние пациента зависит от тяжести поражения головного мозга при инсульте. Восстановительный процесс может идти с разной степенью успешности, в зависимости от индивидуальных особенностей пациента: наличия других хронических заболеваний, возраста, ресурсов организма и т.д.
Процесс реабилитации после сопора также требует много времени и сил от персонала или ухаживающими за больным родственниками. Важно регулярно проводить занятия с пациентом, которые позволят ему скомпенсировать или восстановить утраченные по причине инсульта функции: чаще всего это мимика, произвольные движения, речь, иногда – зрение и слух.
В связи с тем, что состояние больного в сопоре требует пристального внимания и ухода, не все родственники способны справиться с этой непростой задачей. Чтобы обеспечить качественную заботу о пациенте, можно делегировать ее пансионату для пожилых людей. Пансионат располагает комфортными условиями для размещения пациента, врачебным сопровождением и всеми необходимыми средствами для того, чтобы пациент мог находиться в безопасности и комфорте.
Нарушения сна при цереброваскулярной болезни, подходы к коррекции
Причины нарушения сна у сосудистых больных весьма разнообразны и включают как первичные, так и вторичные хронические инсомнии. В работе рассматриваются основные причины инсомнии, ассоциированной с цереброваскулярной болезнью, а также возможности препарата
Reasons of sleep disorders in patients with vascular disorders are highly versatile, and include both primary, and secondary chronic insomnias. This paper concentrates on main reasons of insomnia associated with cerebrovascular disease, as well as possibilities of doxylamine preparation in relief of sleep disorders.
Инсомния как заболевание или как симптом другого заболевания встречается у 25% среди взрослого населения [1, 2]. Многочисленные факторы могут вызывать и поддерживать нарушения сна у значительного процента пациентов зрелого возраста, включая потерю профессиональной занятости, проблемы со здоровьем, утраты близких людей и изменения в циркадианных ритмах. Изменение паттерна сна может быть частью нормального процесса старения, но многие нарушения связаны с текущими или латентными заболеваниями центральной нервной системы, в первую очередь с цереброваскулярной недостаточностью. Хроническое прогрессирующее сосудистое поражение головного мозга, в основе которого лежит церебральная микроангиопатия — наиболее частая форма цереброваскулярной болезни. Спектр субъективных жалоб у этой категории больных чрезвычайно разнообразен. При этом жалобы на нарушение сна и снижение работоспособности являются самыми распространенными. В то же время клиницистам свойственно рассматривать жалобу на нарушение сна в рамках общего старения организма, игнорируя возможные другие причины инсомнии, что, безусловно, сказывается на эффективности терапии этого симптома.
Привычные для пожилых людей и кажущиеся безобидными нарушения сна не только приводят к ухудшению качества жизни, усугублению когнитивных нарушений и психологических проблем, но и влияют на прогрессирование церебральной микроангиопатии и смертность. В настоящее время абсолютно понятно, что сон это функция мозга и сон влияет на функции головного мозга, способствуя прогрессированию церебральной патологии с помощью различных прямых и косвенных механизмов. В первую очередь циркадианные изменения в цикле сон–бодрствование могут увеличить риск сердечно-сосудистых и цереброваскулярных катастроф.
Этиология расстройств сна, ассоциированных с цереброваскулярной болезнью
Всемирная организация здравоохранения определяет бессонницу (инсомнию) как неоднократные трудности засыпания, поддержания сна, уменьшения продолжительности сна и/или нарушения качества сна, приводящие к нарушению обыденной активности в дневное время. Важно отметить, что вышеописанные нарушения сна не должны быть связаны с временным ограничением сна из-за внешних событий и/или плохими условиями для сна. Бессонница классифицируется на следующие категории: 1) транзиторная, длящаяся менее 1 недели; 2) краткосрочная, продолжительностью от 1 до 4 недель; 3) хроническая, длительностью более 1 месяца [3]. Хроническая бессонница может иметь первичный или вторичный характер, и ее распространенность в популяции напрямую зависит от возраста и наличия хронических соматических и психических расстройств [4]. Причины нарушения сна у сосудистых больных весьма разнообразны и включают как первичные, так и вторичные хронические инсомнии.
Среди первичных инсомний, ассоциированных с возрастом и церебральной микроангиопатией, наиболее часто встречаются две категории нарушений сна: апноэ во сне и периодические движения конечностями во сне (ПДКС). Эти расстройства могут способствовать проявлению цереброваскулярной болезни и могут возникать как вследствие цереброваскулярных событий [5].
Синдром апноэ во сне — периодическое прекращение дыхания во сне — может иметь обструктивное (окклюзия верхних дыхательных путей), центральное (первичные неврологические заболевания) или смешанное происхождение. Заподозрить у пациента синдром апноэ во сне возможно при наличии трех и более следующих признаков: указания на остановки дыхания в период сна; громкий, прерывистый храп; повышенная дневная сонливость; учащенное ночное мочеиспускание; жалобы на длительное нарушение ночного сна (более 6 мес); артериальная гипертензия (особенно ночная и утренняя); ожирение 2–4 ст. Поскольку пробуждение способствует разрешению обструктивных апноэ, этой категории пациентов противопоказаны седативные и гипнотические препараты. Кроме того, эти препараты расслабляют мышцы глотки, что также учащает апноэ. Апноэ во сне существенно влияет на соматическое здоровье, например, может привести к артериальной гипертензии, сердечной аритмии, легочному сердцу и внезапной смерти. Эпидемиологические исследования убедительно демонстрируют, что апноэ во время сна следует рассматривать как фактор риска ранней смерти от сердечно-сосудистых заболеваний, включая инсульт, из-за развития стойкой труднокурабельной артериальной гипертензии [6]. Существует прямая зависимость между тяжестью сонных апноэ и соотношением шансов развития артериальной гипертензии. С другой стороны, у людей, перенесших инсульт, наблюдается высокая распространенность синдрома апноэ во сне, что снижает потенциал для восстановления, повышает риск вторичного инсульта и повышает смертность [7]. Напротив, коррекция дыхательной функции во сне приводит к нормализации артериального давления [8]. Существует доказательство того, что успешная коррекция сонных апноэ с неинвазивной вентиляцией положительным давлением в дыхательных путях понижает артериальное давление.
ПДКС или ночной миоклонус — это повторяющиеся односторонние или двусторонние стереотипные движения (подергивания) в ногах, которые будят пациента. Выраженность движений может варьировать от ночи к ночи. ПДКС обычно возникают во время фазы сна без быстрых движений глаз (NREM-сон) в первую половину ночи. Вероятность возникновения ПДКС как сосудистой недостаточности головного мозга повышается с возрастом и становится достаточно высокой у пожилых людей. Например, у лиц в возрасте старше 60 лет частота выявления ПДКС достигает 34–45%. Клиническими маркерами ПДКС являются неудовлетворенность ночным сном, брыкание по ночам, вероятность появления этих жалоб связана с абсолютным количеством и интенсивностью движений. В отличие от сонных апноэ ПДКС не столь драматично влияет на течение цереброваскулярной болезни, но может быть фактором риска возникновения следующих состояний: депрессия, нарушения памяти, нарушения концентрации внимания, утомляемость.
Хроническая инсомния у больных цереброваскулярной болезнью наиболее часто обусловлена вторичными причинами, в частности аффективными нарушениями. Согласно нашим собственным исследованиям жалоба на нарушение сна встречается более чем у 90% больных с хронической цереброваскулярной болезнью, коморбидной с расстройствами тревожно-депрессивного спектра [9]. Раньше считалось, что нарушения сна — это следствие депрессии. В настоящее время стало понятно, что между нарушением сна и депрессией/тревогой более сложные взаимоотношения. Нарушения сна могут вызывать или усиливать депрессию и наоборот. Независимо от причинно-следственных связей инсомния — это один из наиболее серьезных и плохо поддающихся лечению синдромов, ассоциированных с расстройствами тревожно-депрессивного спектра. Как правило, среди симптомов депрессии сон восстанавливается в последнюю очередь. Кроме того, диссомния увеличивает риск суицида. Нарушения сна при депрессии широко варьируют: типичный симптом — «ранняя бессонница», характеризующаяся ранними утренними пробуждениями в три-пять часов утра, иногда с чувством ужаса и безысходной тоски. Именно у этих пациентов наблюдается превалирование депрессивного аффекта в утренние часы, когда максимально представлены жалобы на плохое самочувствие и выраженную астению. Суициды пожилых людей в ранние утренние часы также высоко ассоциированы с диссомнией и депрессией. Но некоторые пожилые пациенты, напротив, жалуются на трудности засыпания или даже дольше спят ночью (гиперсомния) и испытывают сонливость днем. Плохой сон рассматривается пациентом как основная причина усталости в дневное время. По-видимому, нарушения функционирования в период бодрствования частично обусловлены нарушениями структуры сна, главными из которых являются повышение латенции сна, пролонгирование REM-фазы, увеличение времени ночного бодрствования, уменьшение фазы медленного сна, а также раннее утреннее пробуждение.
Одним из клинических проявлений хронического диффузного ишемического поражения мозга являются когнитивные нарушения. В то же время собственно когнитивные нарушения могут быть триггером вторичной инсомнии. Для пациентов с когнитивными нарушениями характерны следующие расстройства структуры сна: увеличение продолжительности первой фазы сна; сокращение фазы 3 и 4 медленного сна и фазы быстрого сна (REM), увеличение количества пробуждений; увеличение периода дневного сна. В результате этих изменений сон пациентов с когнитивными нарушениями становится низкоэффективным, что негативно отражается на обыденном дневном функционировании больных.
Наконец, инсомния может быть обусловлена лекарственными эффектами. Пациенты с цереброваскулярной болезнью в среднем принимают от 3 до 6 лекарственных препаратов в день, некоторые из которых могут мешать сну и активному бодрствованию. Например, бета-адреноблокаторы, особенно липофильных соединений (например, метопролол, пропранолол), могут вызвать трудности засыпания, увеличивать число пробуждений и предрасполагать к ярким сновидениям, которые пугают больных. Хроническое бесконтрольное употребление седативных гипнотиков часто «путает» нормальный цикл сна–бодрствования. Многие безрецептурные препараты, включая обезболивающие средства или средства от аллергии, содержат кофеин, который обладает стимулирующим эффектом, уменьшая время сна. Эффект кофеина может более выраженным у пожилых пациентов из-за возрастного снижения клиренса кофеина. Никотин также является стимулятором и влияет на сон похожим на кофеин образом. В ряде исследований было показано, что люди всех возрастов, которые курят, имеют больше нарушений сна, чем люди, которые не курят. У курящих лиц в первую очередь страдает процесс засыпания и сокращается продолжительность сна.
Дополнительными факторами риска диссомнии у больных с цереброваскулярной патологией могут быть различные хронические соматические заболевания (табл. 1).
Оценка нарушений сна
В первую очередь врачу необходимо определить тип бессонницы, привычки пациента, относящиеся ко сну (гигиена сна). Лица с инсомнией часто пренебрегают гигиеной сна, и этот важный аспект должен быть в фокусе внимания врача, в том числе и при выборе стратегии лечения. Полезно проводить оценку медикаментов, используемых пациентом, с точки зрения влияния этих лекарств на сон. Медикаменты, часто вызывающие инсомнию, представлены в табл. 2.
Приступая к оценке нарушений сна больных с цереброваскулярной патологией, в первую очередь необходимо исключать синдром апноэ во сне. Сонные апноэ наиболее опасны и требуют специфического лечения. Кроме того, снотворные препараты противопоказаны этим больным. В клинической картине прежде всего обращает на себя внимание типичный портрет пациента, страдающего обструктивным апноэ сна. Обычно это полный человек гиперстенической конституции, с красным или багрово-синюшным одутловатым лицом, инъецированными сосудами склер и хриплым голосом, сон которого характеризуется выраженным храпом. Обычно сразу после засыпания у человека появляется храп. Вскоре у больного внезапно останавливается дыхание. В это время не слышно дыхательных шумов, храп прекращается. Однако больной пытается дышать, что видно по движениям грудной клетки и брюшной стенки. Примерно через 15–30 секунд человек громко всхрапывает и делает несколько глубоких вдохов и выдохов. Как правило, сон больного очень беспокоен: он вертится в постели, двигает руками и ногами, иногда что-то говорит. Дополнительными дневными симптомами синдрома обструктивного апноэ/гипопноэ сна являются утренние головные боли, артериальная гипертензия, выраженная дневная сонливость. Для скрининга нарушений дыхания во сне применяется компьютерная мониторинговая пульсоксиметрия (мониторинг сатурации и ЧСС). В настоящее время доступны портативные устройства для диагностики апноэ в домашних условиях. Наиболее эффективным методом лечения апноэ во сне является CPAP (СИПАП)-терапия, обеспечивающая постоянное положительное давление в дыхательных путях.
Поскольку расстройства тревожно-депрессивного спектра у этой категории больных самая частая причина инсомнии, приоритетной остается позитивная диагностика этих нарушений.
Бессонница может предвещать развитие расстройств настроения или аффективные расстройства могут самостоятельно предрасполагать к бессоннице [10]. Депрессия — многоликое заболевание, которое проявляется комплексом психических и телесных (соматических) симптомов, включая нарушение сна. Основными симптомами депрессии являются:
.gif)
Все пациенты, страдающие бессонницей, должны быть информированы об основных элементах надлежащей гигиены сна. Гигиена сна касается повседневной деятельности и привычек, которые способствуют поддержанию хорошего качества сна и полной дневной активности.
Пациентов необходимо мотивировать следовать простым правилам:
Лекарственная терапия необходима пациентам, у которых беспокойство по поводу сна становится наиболее актуальным проявлением болезненного состояния. Наличие у пациента связанных со сном поведенческих нарушений и/или тревожных и депрессивных симптомов является показанием для лекарственной терапии.
В настоящее время седативно-гипнотические средства остаются наиболее часто назначаемыми препаратами для коррекции сна в любом возрасте. Они могут оказывать симптоматическую коррекцию в монотерапии или в качестве дополнения к терапии основного заболевания. Все группы препаратов обладают как определенными достоинствами, так и недостатками. Идеального снотворного средства на сегодняшний день не существует. Выбор того или иного препарата зависит как от причины нарушения сна, так и от особенностей фармакодинамики препарата и реакции на него пациента.
Антигистаминные препараты являются самыми популярными безрецептурными лекарствами, обладающими снотворными эффектами. Гистаминергическая система мозга относится к группе активирующих систем. Блокада гистаминовых рецепторов 1-го типа (H1) приводит к реципрокному усилению сомногенных влияний и развитию сонливости [11]. Современные антигистаминные снотворные, такие как Донормил (доксиламина сукцинат), не вызывают остаточного седативного эффекта, характерного для препаратов первого поколения. Показано, что при приеме доксиламина в качестве снотворного сохраняется естественная структура сна, отсутствуют привыкание и зависимость (не развивается синдром отмены). Применение препарата не сопровождается ухудшением когнитивных функций. Значительным достоинством доксиламина является возможность его применения лицами с синдромом апноэ во сне. Все эти качества позволяют использовать Донормил у пожилых пациентов, страдающих цереброваскулярной недостаточностью. С другой стороны, Донормил широко применяется для лечения нарушений сна у лиц с органическими и стресс-обусловленными психопатологическими синдромами. Открытое российское наблюдательное исследование эффективности Донормила при расстройствах сна у лиц с пограничными состояниями показало высокую безопасность Донормила в комбинации с психофармакотерапией и соматотропными препаратами [12]. Результаты этого исследования продемонстрировали, что Донормил улучшает также качество утреннего пробуждения. В частности, пациенты отчитывались, что просыпаются отдохнувшими, бодрыми, не испытывают сонливости и разбитости, желания полежать в постели.
При приеме доксиламина иногда возможны нежелательные эффекты, такие как сухость во рту, сердцебиение, запоры, задержка опорожнения мочевого пузыря, нарушение аккомодации. Поэтому доксиламин не следует назначать лицам с доброкачественной гипертрофией предстательной железы.
Высокая эффективность и благоприятный спектр переносимости позволяют использовать Донормил для симптоматического лечения расстройств сна у пациентов с цереброваскулярной недостаточностью. Оптимальная длительность лечения две недели. За этот период времени следует выявить основную причину нарушений сна и попытаться ее скорректировать. При каждом визите пациента необходимо мотивировать на неукоснительное выполнение правил гигиены сна.
Литература
О. В. Воробьева, доктор медицинских наук, профессор
ФГБОУ ВО Первый МГМУ им. И. М. Сеченова Минздрава России, Москва









.gif)