перелом ногтевой фаланги большого пальца ноги можно ли ходить без гипса
Лечим переломы без гипса
Практика восстанавливать сломанные кости с помощью гипса используется в мире давно. Но оказывается, у гипса есть более удобная альтернатива — пластиковые ортезы, и недавно они появились в клинике «Источник». Узнаем, почему врачи и пациенты часто делают выбор в пользу пластика!
«Дешево и сердито»
В 1811 году русский хирург Карл Гибенталь впервые применил гипс для фиксации перелома. Чуть позже, в 1847 году, другой известный русский доктор Николай Пирогов создал «налепную повязку», используя для затвердевания материала сначала крахмал, затем коллоидин, гуттаперчу и, наконец, гипс. Повязка Пирогова «дожила» и до наших дней. Гипс — материал недорогой, поэтому с экономической точки зрения использовать его в медицинских целях по-прежнему выгодно.
Но для пациента, которому приходится ходить в загипсованном виде неделями и месяцами, такая повязка совсем неудобна. Она тяжелая, часто слишком давит на зафиксированный участок, боится влаги и довольно хрупкая. Под гипсом могут появляться опрелости и пролежни, кожа зудит, возникают отеки. Плюс к этому повязка иногда мешает сделать качественный рентгеновский снимок. Человеку с гипсовой повязкой хочется только одного: поскорее расстаться с ней, как следует почесаться и спокойно помыться.
Пластиковая помощь
А теперь представьте, что врач предлагает вам материл, с которым вы можете даже после перелома принимать душ, ходить в бассейн, надевать любимую одежду. Если понадобится, можно даже снять и снова вернуть повязку на место. Это не фантастика: это ортезы из термопластика.
— Такие ортезы применяются при различных переломах конечностей, а также при реабилитации после вывихов, ушибов, разрыва связок, туннельного синдрома и некоторых других травм, — рассказывает врач спортивной медицины, руководитель центра травматологии, ортопедии и спортивной медицины клиники «Источник» Иван Анатольевич Громов. — Ортез в 10 раз легче гипса, что делает пластиковую конструкцию удобной в лечении пациентов, особенно маленьких детей. Некоторым также нравится, что можно выбирать разные цвета материала.
Ортез — это просо и удобно
Ортезы для фиксации переломанных конечностей создаются из вспененного полиуретана. В зависимости от сложности перелома изготовление ортеза может занять от нескольких минут до 1,5 часов. Все происходит в присутствии пациента. Пластик нагревается до 60-70 градусов Цельсия, а затем наносится на пораженный участок. Процедура для пациента комфортная: температура пластика при наложении — около 40 градусов Цельсия. Врач проводит моделирование конструкции, чтобы ортез точно повторял контуры тела и хорошо прилегал к поверхности.
Примерно через 6-8 минут пластик застынет и превратится в прочную конструкцию. Повязка фиксируется лентами-липучками или застежками-молниями. Но если потребуется, можно повторно разогреть материал и провести ремоделирование.
Легкий и очень прочный термопластик не травмирует кожу, под ним не нужно размещать дополнительных подкладок. Ортез не боится влаги, поэтому при отсутствии противопоказаний можно отправляться с ним на пляж, в душ или в бассейн. Конструкция плотно прилегает к конечности, поддерживает кровоток и мышечный тонус. Это означает, что заживление пройдет быстрее, чем в обычной гипсовой повязке.
Пластиковый ортез легко снимается: удобная опция для проведения физиотерапии или гигиенических процедур. Затем ортез снова надевается и застегивается.
— Современные ортезы из термопластика стали полноценной заменой гипсу. Они позволяют пациенту проходить лечение и реабилитацию травм, незначительно меняя привычный образ жизни. Теперь установка пластиковых ортезов доступна и пациентам клиники «Источник», — резюмировал Иван Громов.
Сколько срастается перелом: этапы и сроки заживления костей
Сколько срастается перелом, зависит от степени тяжести полученной травмы, возраста пациента и соблюдения всех врачебных предписаний во время восстановительного периода.
У людей пожилого возраста срок срастания костной ткани значительно больше по причине недостаточного количества кальция в организме и возрастных изменений, которые затягивают процесс восстановления всего организма.
Стадии регенерации костей
В медицинской практике были выделены следующие регенерационные стадии:
Катаболизм структур ткани и клеточной инфильтрации. Ткань после повреждения отмирает, происходит распад клеток на элементы, появляются гематомы.
Стадия дифференцировки клеток. Для этого этапа характерно первичное срастание костей. При хорошем кровоснабжении сращение проходит по типу первичного остеогенеза. Длительность процесса занимает 10-15 суток.
Стадия образования первичного остеона. Костная мозоль начинает формироваться на поврежденной области. Осуществляется первичное срастание. Пробивается ткань капиллярами, белковая ее основа затвердевает. Хаотичная сеть трабекул кости прорастает, а они, соединяясь, формирую остеон первичный.
Стадия спонгиозации мозоли. Для этого этапа характерно появление пластичного костного покрова, появляется корковое вещество, восстанавливается поврежденная структура. В зависимости от тяжести повреждения эта стадия может длиться как несколько месяцев, так и до 3 лет.
Обязательное условие для нормально срастающегося перелома является протекание стадий восстановления без нарушений и осложнений.
Скорость заживления переломов у взрослых
Процесс срастания костей сложен и занимает продолжительное время. При закрытом переломе в одном месте конечности скорость заживления высока и составляет от 9 до 14 дней. Множественное повреждение заживает в среднем около 1 месяца. Самым опасным и долгим для восстановления считается открытый перелом, период заживления в таких случаях превышает 2 месяца. При смещении костей относительно друг друга еще больше увеличивается длительность процесса регенерации.
Заживление переломов верхних конечностей происходит медленно, но они представляют меньшую опасность для человека, чем повреждения нижних конечностей. Заживают они в следующие сроки:
фаланги пальцев — 22 дня;
кости запястья — 29 дней;
лучевая кость — 29-36 дней;
локтевая кость — 61-76 дней;
кости предплечья — 70-85 дней;
плечевая кость — 42-59 дней.
Сроки заживления переломов нижних конечностей:
пяточная кость — 35-42 дня;
плюсневая кость — 21-42 дня;
лодыжка — 45-60 дней;
надколенник — 30 дней;
бедренная кость — 60-120 дней;
кости таза — 30 дней.
Причинами низкой скорости заживления могут стать неправильное лечение, избыточная нагрузка на сломанную конечность или недостаточный уровень кальция в организме.
Скорость заживления детских переломов
У ребенка лечение перелома происходит быстрее на 30%, по сравнению со взрослыми людьми. Это обусловлено высоким содержанием оссеина и белка в детском скелете. Надкостница при этом толще, у нее отличное кровоснабжение. Скелет детей постоянно увеличивается, и присутствие зон роста ускоряет еще больше костное срастание. У детей с шестилетнего до двенадцатилетнего возраста при поврежденной ткани кости наблюдается коррекция отломков без оперативного вмешательства, в связи с чем в большинстве ситуаций специалисты обходятся только наложением гипса.
Самые частые переломы у детей:
Полные. Кость в таких случаях разъединяется на несколько частей.
Компрессионные переломы происходят по причине сильного сдавливания вдоль оси трубчатой кости. Заживление происходит за 15-25 дней.
Перелом по типу «зеленой ветви». Происходит изгиб конечности, при этом образуются трещины и отломки. Возникает при чрезмерном давлении с силой, недостаточной для полного разрушения.
Пластический изгиб. Появляется в коленных и локтевых суставах. Наблюдается частичное разрушение костной ткани без рубцов и трещин.
Первая помощь при переломе
Большую роль на скорость сращивания сломанных костей влияет оказание первой помощи при переломах. Если это открытый перелом, очень важно чтобы в рану не попала инфекция, чтобы избежать воспаления и нагноений на этом участке. Поэтому поврежденный участок нужно обеззаразить, для этого окружности ранения стоит обработать антисептиком, и накрыть стерильной салфеткой до приезда команды медиков.
Чтобы транспортировать в медицинское заведение пострадавшего, необходимо организовать иммобилизацию конечности. Используют для выполнения задачи подручные средства – фанеру, плоские доски, ветви деревьев, которые тканью либо бинтом закрепляют к поврежденной конечности. Если у человека наблюдается травма позвоночника, то для транспортировки используются твердые носилки, либо подручные средства, например плоские доски, на которые нужно аккуратно уложить больного.
Сроки консолидации переломов напрямую зависят от оказания первой помощи и скорой транспортировке потерпевшего в больницу.
Механизм заживления
Сращивание переломов начинается сразу после получения травмы. Срастание может быть двух видов:
Механизм сращивания переломов очень сложный, поэтому делится на определенные стадии:
По окончании всех стадий, сросшаяся кость снова обретает свою прочность, и способна выдерживать разные нагрузки.
Факторы, влияющие на скорость сращения костей
Заживление сломанной кости зависит от ряда факторов, которые либо ускоряют его, либо препятствуют ему. Сам процесс регенерации индивидуален для каждого пациента.
Оказание первой помощи имеет решающее значение для скорости заживления. При открытом переломе важно не допустить попадания в рану инфекции, т.к. воспаление и нагноение замедлят процесс регенерации.
Заживление происходит быстрее при переломе мелких костей.
При открытых переломах костная мозоль образуется гораздо дольше, если развивается раневая инфекция, которая сопровождается костной секвестрацией и остеомиелитом посттравматическим. Именно поэтому при неправильной терапии перелома формирование костной мозоли замедляется или вообще не наступает. В таких ситуациях появляются долго не срастающиеся переломы, отличающиеся медленной консолидацией, а также ложные суставы:
Если пациенты страдают гиповитаминозом и авитаминозом (остеомаляция у беременных, рахит, цинга).
Если есть нарушения деятельности паращитовидных желез (уменьшение концентрации кальция в крови) и надпочечниковые гиперфункции.
Наличие сопутствующих заболеваний, протекающих в хронической стадии, а также воспалительных процессов. Любые патологические процессы в организме значительно затягивают срок восстановления после перелома.
Наличие избыточной массы тела негативно влияет на процесс заживления костной ткани.
Несоблюдение сроков ношения гипсовой повязки. Многие случаи слишком долгого срастания костной ткани связаны с тем, что человек не хочет долго ходить в гипсе, снимает его раньше срока, установленного врачом. Срастающийся участок кости находится под давлением, происходит смещение.
Как быстро срастаются кости, зависит и от такого фактора, как необходимость установки импланта. Встречается это в тех случаях, когда осколков кости слишком много, они очень мелкие, и собрать их заново не представляется возможным.
Как ускорить срастание костей?
Чтобы процесс восстановления кости происходил быстрее, следует получить адекватное лечение, обеспечить пациенту правильное питание, прием витаминных комплексов, обогащенных кальцием, витамином D. Источником последнего компонента являются куриный желток и солнечные лучи.
Процесс срастания костей после перелома, не в последнюю очередь зависит от количества кальция в организме («строительного» минерального элемента для костной ткани). Для повышения концентрации данного элемента в организме пациенту назначаются специальные медицинские препараты. В обязательном порядке корректируется питание, основу рациона должны составлять молочные продукты.
Пациентам с повреждением костей рекомендована физическая активность уже через несколько суток после травмы. Физические упражнения можно разделить на занятия в период иммобилизации и активность в период постиммобилизации.
В то время, когда наложен гипс, нагрузка дается для профилактики застойных процессов. Выполняются следующие упражнения:
идеомоторные упражнения – мысленное сохранение двигательной активности в поврежденной зоне;
упражнения для свободных мышц для сохранения активности и профилактики мышечной атрофии;
статические упражнения для поддержания тонуса;
упражнения для противоположной конечности.
Тщательное выполнение всех этих пунктов обязательно ускорит процесс восстановления, а кость срастется быстро и правильно.
Перелом пальца стопы
Что это такое
Чаще всего встречается перелом большого пальца стопы. На это соединение приходится самая высокая нагрузка. Поэтому симптомы повреждения ярко выражены, включая ограничение функций всей конечности. При травмировании большого пальца синюшность и отечность переходит на поверхности всей стопы.
Перелом остальных пальцев нижней конечности отличаются более низким болевым порогом. Пациент может спокойно ходить. Очень часто подобную травму принимают за ушиб. Стараются вылечиться подручными способами. Это неправильно, потому что перелом может оказаться нестабильным и со смещением фрагментов. Тогда процесс сращивания пойдет неправильно.
Виды переломов
Любая травма характеризуется своей специфичностью и разнообразием симптомов. Врач сможет точно определить, что это перелом. А факторы развития подобного состояния могут быть самыми разными.
Выделяют две большие группы переломов пальца стопы:
Открытый перелом характеризуется наличием раны и более выраженной симптоматикой. В этом случае необходимо обработать повреждение как можно быстрее. В противном случае возникает инфицирование раны.
Переломы со смещением предусматривают отклонение кости от правильного положения. Подобная травма подлежит обязательной репозиции (вправлению), чтобы сохранить подвижность пальца. Если не провести манипуляцию, сращивание будет неправильным. Это откликнется в повседневной жизни пациента.
Перелом без смещения обусловлен небольшим повреждением кости. Такая травма характеризуется наличием трещины. Достаточно обработать рану и наложить фиксатор, травма срастается около 2-3 недель.
Осложненный перелом предусматривает наличие нескольких смещений. Подобная травма возникает в результате компрессии ноги. Иногда доктору приходится собирать палец по крупицам. Требуется сложная операция. Сюда же относится оскольчатый перелом, обусловленный наличием множества отломков. Такая травма доставляет больному и хирургу немало проблем.
Причины возникновения
Перелом пальца стопы возникает по следующим причинам:
воздействие скручивающей силы;
падение в результате подворачивания ноги;
спотыкание о твердый предмет;
Патологические переломы происходят в связи с наличием у пациента остеопороза, деформирующего артроза, остеомиелита, туберкулеза костей. Существуют различные врожденные и генетические аномалии, провоцирующие внутрисуставные переломы стопы.
Симптомы и признаки
Общие симптомы перелома пальца стопы:
синюшность в поврежденной области;
покраснение и отечность;
потеря функциональности конечности;
образование подкожной гематомы;
неестественное положение пальца;
характерное похрустывание (крепитация);
сильная болезненность при осевой нагрузке;
ограничение движения больного пальца.
Симптоматика может быть разной и зависит от формы перелома и тяжести травмы. Обязательно при подобных повреждениях обратитесь к специалисту. Врач поставит точный диагноз и проведет соответствующую терапию.
Какой врач лечит
Перелом пальца стопы лечит травматолог-ортопед. Доктор своими усилиями справляется с обычной травмой. В осложненных случаях, когда палец раздроблен или задеты мягкие ткани и другие анатомические соединения, на помощь приходят невролог, хирург или нейрохирург. Врач разрабатывает тактику лечения и программу реабилитации специально для больного.
Диагностика
Методы лечения
При невозможности проведения репозиции, когда палец раздроблен, производится хирургическая операция. Основной задачей врача является установка фрагментов кости таким образом, чтобы палец двигался. Иногда приходится ждать заживления перелома, чтобы провести дополнительную пластику сухожилий.
После каждой процедуры на палец накладывается специальная лангета. В процессе терапии проводятся снимки поврежденной области во избежание запоздалого смещения и для контроля срастания.
Результаты и реабилитация
Только комплексный подход обеспечивает максимальный эффект. Слушайте и выполняйте все рекомендации лечащего врача, и вы обязательно поправитесь!
Перелом ногтевой фаланги большого пальца ноги можно ли ходить без гипса
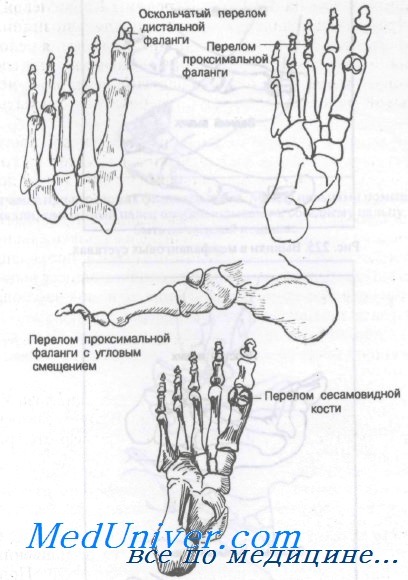
Переломы фаланг пальцев — нередкие осложнения, в большинстве случаев являются результатом прямой травмы. Внутри сухожилия короткого сгибателя большого пальца обычно находятся две сесамовидные косточки, лишь изредка подвергающиеся переломам.
Большинство переломов фаланг — результат прямого удара, например падения тяжелого предмета на стопу. Переразгибание пальца (непрямой механизм) может привести к спиральному или отрывному перелому. Переломы сесамовидных костей обычно возникают вследствие острой или хронической прямой травмы. Перелом медиальной сесамовидной кости встречается чаще, чем латеральной.
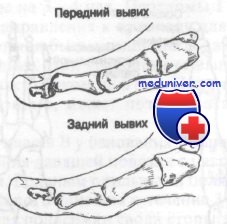
Переломы фаланг проявляются болью, припухлостью и кровоизлияниями в первые 2—3 ч с момента травмы. Подногтевая гематома может появиться в течение первых 12 ч. При вывихах в плюснефаланговых суставах отмечаются боль, припухлость, невозможность ходить и заметная деформация.
Перелом фаланги лучше всего выявляют на рентгенограммах в прямой и косой проекциях. Для лучшей визуализации переломы сесамовидных костей требуют косых тангенциальных проекций. Удвоенная сесамовидная кость имеет гладкую закругленную поверхность, которую трудно спутать с острым отломком при переломах.
Лечение переломов и вывихов фаланг пальцев стопы
Переломы фаланг II—V пальцев без смещения можно лечить методом динамического шинирования. Динамическое шинирование состоит в том, что поврежденный палец прибинтовывают к соседнему здоровому, предварительно поместив между ними хлопчатобумажную прокладку. Шину следует менять через каждые несколько дней и иммобилизацию продолжать в течение 2—3 нед.

Желательно ношение открытой обуви. Перелом фаланги со смещением подлежит репозиции по методике, показанной на рисунке. После репозиции необходимо сделать снимки. Если репозиция нестабильна, рекомендуется направление к ортопеду для внутренней фиксации. Открытые переломы фаланг подлежат хирургической обработке с тщательным промыванием раны и по возможности ушиванием.
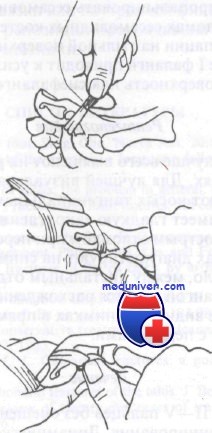
Настоятельно рекомендуются наложение стерильной повязки, антибиотики и раннее направление к специалисту. Оскольчатые переломы I пальца лечат наложением гипсового сапожка, поскольку динамическое шинирование не дает адекватной иммобилизации. При переломе сесамовидной кости назначают супинатор на срок до 8 нед, однако при выраженной симптоматике может быть показан короткий гипсовый сапожок.
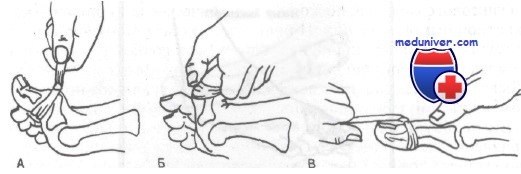
А. По линии деформации делают вытяжение.
Б. Для воспроизведения действия повреждающей силы осуществляют переразгибание пальца.
В. При продолжающейся тракции завершают репозицию
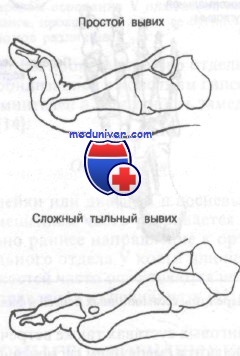
Вывих в проксимальном межфаланговом суставе можно лечить методом закрытой репозиции с последующим прибинтовыванием к соседнему пальцу. При нестабильности репозиции необходимо срочное направление для внутренней фиксации. Вывихи в предплюсне-фаланговых суставах требуют парентерального введения анальгетиков и местной анестезии перед попыткой репозиции.
Как показано на рисунке, для репозиции дорсального вывиха обычно достаточно переразгибания в сочетании с тракцией в дистальном направлении. Стабильность репозиции достигается применением металлической шины сроком от 2 до 5 нед, а при нестабильности необходимо срочное направление для наложения гипсовой повязки или внутренней фиксации. При безуспешной попытке закрытой репозиции пострадавшего следует срочно направить для открытой репозиции.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Болит голеностопный сустав: что делать?
Каждый день человек делает несколько тысяч шагов. Главная нагрузка при этом ложится на голеностопный сустав и стопу. Если они здоровы, километры пути не вызывают дискомфорта. При малейшей боли преодолеть несколько сотен метров становится сложно. Что делать, если у вас болит стопа, в чем причина и как избавиться от болевого синдрома?
Голеностопный сустав имеет сложное строение
Почему он болит
Голеностоп – это сочленение трех костей – малоберцовой, большеберцовой и таранной. Все они связаны с сухожилиями. Вокруг него расположено множество мышц, отвечающих за сгибание подошвы. Если в этой структуре происходят механические или дегенеративные нарушения, появляется боль.
Чаще всего голеностопный сустав болит по таким причинам:
Больше всего подвержены заболеваниям голеностопа люди, ведущие малоподвижный образ жизни. Связки и мышцы становятся вялыми, теряют способность к физическим нагрузкам, поэтому реагируют на них вывихами, растяжениями и переломами. Также в группе риска люди с повышенной массой тела, с плоскостопием, пожилые и спортсмены.
Артроз – не единственная возможная причина боли в голеностопном суставе
Как понять, в чем причина
Заниматься диагностикой должен врач, поэтому при боли и дискомфорте в стопе не стоит откладывать визит к специалисту. Но уже на начальном этапе вы можете самостоятельно сориентироваться по симптомам:
В отличие от проблем травматического характера, артроз не имеет такой выраженной симптоматики. При дегенеративных изменения в хряще голеностоп болит и несколько ограничен в подвижности. Симптомы часто размыты, поэтому человек не спешит на консультацию к ортопеду, а экспериментирует с гелями, мазями, местными средствами, народной медициной и теряет драгоценное время.
При артрозе видимых признаков – отеков, гематом – не бывает
В каких случаях помощь специалиста при боли нужна срочно
Нельзя откладывать обращение к врачу при таких симптомах и обстоятельствах:
Сильная боль в голеностопе – не повод испытывать на себе народную медицину
Как бороться с болью в голеностопе
Бороться с этой болью в суставах самостоятельно не стоит: правильнее – пройти диагностику и следовать рекомендациям ортопеда или ревматолога. Специалист проведет физиологический осмотр и соберет анамнез, назначит тесты стопы с нагрузкой. В ходе осмотра будет выполнена также оценка состояния и функционирования корешков нервных окончаний. При необходимости пациента направят на рентген или МРТ.
Схема лечения остеоартроза принципиально отличается от терапии подагры или восстановления после травмы.
При травмировании действия врача зависят от вида травмы:
При травмах голеностопа важно снизить нагрузку на конечность
Как быстро помочь себе в случае травмы голеностопа
Если вы почувствовали острую боль в стопе вследствие травмы или сильного механического воздействия, сделайте следующее:
Холодный компресс изо льда помогает в первые часы после травмы
Что назначают при хронических болях
Терапия при артрозе и артрите, подагре и тендините будет разной. Почти всегда на начальном этапе лечения пациенту назначают обезболивающие препараты в виде таблеток или уколов. Если есть инфекция и открытая рана, обязательны антибиотики. В разных случаях целесообразно пропить курс противовоспалительных средств и антигистаминных. Пациенту также порекомендуют комплекс упражнений для того, чтобы укрепить стопы и голеностопы.
Также при хронических болях, в зависимости от диагноза, могут назначить:
Укрепить голеностоп и предупредить возможные травмы помогает специальная гимнастика, например, такая:
При артрозе показаны внутрисуставные инъекции протеза синовиальной жидкости непосредственно в суставную полость. Полностью вылечить это хроническое заболевание невозможно, но вполне реально снизить выраженность боли, вызванной трением поврежденных хрящей. Гель попадает в сустав и раздвигает трущиеся поверхности, а также улучшает амортизационные свойства синовиальной жидкости. Этот терапевтический метод сегодня считается наиболее прогрессивным.