при внематочной беременности можно ли обойтись без операции
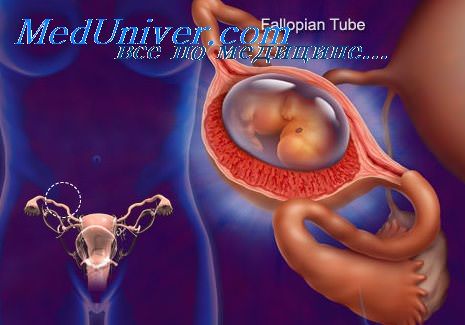
Внематочная беременность
Поделиться:
В первую очередь врач исключает внематочную беременность.
Жизнь любит казусы, поэтому врачи встречают и более редкие варианты прикрепления:
Кто в группе риска?
Любые операции на маточных трубах повышают риск внематочной беременности в 21 раз. Именно поэтому органсохраняющие ювелирные операции, так радующие женщин, малообоснованы. Сохраняя трубу, врач сохраняет риск
Чаще сталкиваются с внематочными бесплодные пары и пациентки после ЭКО.
Несмотря на негодование по поводу “тикающих часиков”, отложенное материнство вкладывает свою лепту в риски.
Почти в половине случаев врачи не могут объяснить, почему беременность решила развиваться не в уютном плодовместилище, а там, где пришлось. Всем сексуально активным женщинам, планирующим беременность или просто использующим недостаточно эффективные методы контрацепции, стоит знать симптомы внематочной беременности, чтобы вовремя обратиться к врачу.
Ранние признаки внематочной ничем не отличаются от обычной беременности малого срока: задержка менструации, повышенная чувствительность или болезненность молочных желез.
Могут быть тянущие боли в пояснице, легкие болезненные ощущения внизу живота, небольшие судороги внизу живота, чаще односторонние. Все эти симптомы совершенно неспефичны и характерны для прекрасной маточной беременности.
Если время для ранней диагностики упущено, врачу и пациентке придется столкнуться с совершенно другими, гораздо более грозными признаками нарушенной внематочной по типу трубного аборта или разрыва маточной трубы с внутренним кровотечением.
Внезапная сильная боль внизу живота, выраженная слабость, головокружение, потеря сознания.
Машина скорой помощи повезет пациентку в ближайший стационар и некоторое время будет упущено на поиск диагноза.
Как поставят диагноз?
Диагностика внематочных беременностей лежит на трех китах: осмотр на кресле, УЗИ и кровь на ХГЧ.
Нормально прогрессирующая и правильно расположенная беременность НИКОГДА не выдавится, не прервется из-за полового акта или ультразвукового исследования.
Если паранойя захлестывает, можно просто сдавать кровь на ХГЧ и радоваться правильной динамике роста. Конечно, это не может быть 100% гарантией нормального развития беременности, потому что 17% внематочных беременностей сопровождаются идеальной динамикой роста ХГЧ[1].
Если при осмотре врач заметил увеличение придатков матки, при ультразвуковом исследовании плодного яйца в полости матки нет, зато есть свободная жидкость в брюшной полости, а уровень β-ХГЧ более 2000 ЕД/л, показана экстренная госпитализация в стационар бригадой скорой помощи.
Как лечится внематочная беременность?
Внематочную беременность невозможно каким-то образом переместить в матку и завершить родами. Это всегда несостоявшаяся беременность.
Бессмысленно и опасно ждать, что все как-то само опустится туда, куда надо. Женщина может погибнуть от внутреннего кровотечения за считанные часы после разрыва трубы.
В большинстве случаев проводится хирургическое лечение. Если нет страшных признаков внутрибрюшного кровотечения, операцию проводят лапароскопически, удаляя плодное яйцо вместе с местом, где оно прикрепилось, или сохраняя орган.
В соответствии с рекомендациями ACOG (2015), РОАГ (2014), RCOG (2016)[1], ФКР РФ [2] возможно лечение без операции. Для этой цели применяют комбинацию метотрексата с фолиевой кислотой.
Читайте также:
Анемия при беременности
В РФ инструкция по применению метотрексата не содержит такого показания, поэтому такая тактика может рассматриваться только в качестве альтернативы удалению трубы у пациенток, для которых сохранение репродуктивных способностей критично.
Всем пациенткам, не заинтересованным в беременности, рекомендовано использовать высокоэффективные методы контрацепции.
Точка зрения автора может не совпадать с точкой зрения редакции
При внематочной беременности можно ли обойтись без операции
Медикаментозное лечение стало обычным методом лечения у определенного контингента пациенток с внематочной беременностью. Было установлено, что однократная внутримышечная инъекция 50 мг метотрексата оказывает положительный эффект в отношении прекращения дальнейшего развития эктопической беременности, если размеры плодного яйца не превышают 3 см, у эмбриона отсутствует сердцебиение и в полости малого таза обнаруживается не более 50 мл свободной жидкости.
Амбулаторное динамическое наблюдение за пациентками путем ультразвукового исследования и определения уровня ХГ в крови при консервативном лечении внематочной беременности проводится каждые 2-3 дня до тех пор, пока концентрация ХГ не снизится до 10 мМЕ/мл.
P. Ylostalo et al. опубликовали результаты консервативного лечения метотексатом 83 больных, что составило 26% от общего количества, поступивших в клинику с эктопической беременностью. В 69% была зарегистрирована полная инволюция плодного яйца, и в 18% случаев потребовалось хирургическое вмешательство в связи с ухудшением клинической ситуации и/или выявлением роста уровня ХГ в динамике.
Для оценки эффективности ответа на проводимое лечение может оказаться полезным применение ЦДК. При положительном эффекте консервативной терапии внематочной беременности будет регистрироваться уменьшение размеров плодного яйца и его васкуляризации на фоне снижения уровня ХГ в крови. По данным литературы, аналогичные результаты были получены при введении метотрексата под ультразвуковым контролем непосредственно в ткань эктопически локализованного плодного яйца.
Специалисты ультразвуковой диагностики, проводящие обследование пациенток с внематочной беременностью, должны быть информированы, что в 20% наблюдений хирургически подтвержденной впоследствии внематочной беременности матка и придатки при трансабдоминальной эхографии могут не иметь видимых патологических изменений. Даже при использовании трансвагинального сканирования, в том числе и с ЦДК, может не выявляться убедительных данных, свидетельствующих о наличии эктопической беременности.
На основании приведенных выше данных можно считать, что применение трансабдоминальной или трансвагинальной эхографии в сочетании с цветовым допплеровским картированием и проведением высокочувствительных биохимических тестов на беременность может обеспечивать высокую степень диагностической точности в отношении выявления или исключения у пациенток внематочной беременности.
Важное значение при этом будет иметь сопоставление данных, полученных при ультразвуковом и гормональном (определение ХГ в крови) обследовании. При трансвагинальном сканировании в большинстве наблюдений при маточной беременности плодное яйцо начинает выявляться, когда уровень ХГ в крови пациентки достигает 800-1000 мМЕ/мл (по критериям Второго международного стандарта). Таким образом, вероятность наличия у пациентки эктопической беременности значительно возрастает, если выявляется концентрация ХГ выше указанных пороговых значений, а плодное яйцо в полости матки не обнаруживается.
Следует ожидать, что более ранняя диагностика данной гинекологической патологии будет способствовать улучшению клинических исходов, поскольку позволит повысить частоту успешного лечения пациенток с помощью методов медикаментозной терапии и органосохраняющей хирургии. Последующее наблюдение с использованием цветовой допплерографии на фоне проведения этих методов лечения также будет повышать их эффективность, поскольку оно позволяет следить за изменениями васкуляризации хориона и сердечной деятельности эмбриона.
Внематочная беременность
Это заболевание лечат:
Отделение гинекологии
Запись на приём Задать вопрос
Внематочная беременность
Внематочная беременность (международное название – «эктопическая беременность») – это беременность, при которой оплодотворенное плодное яйцо имплантируется (прикрепляется) вне полости матки.
Несмотря на достижения современной медицины, внематочная беременность остается весьма серьезной проблемой, поскольку причины ее развития до настоящего времени не известны. До сих пор акцент в научных трудах и исследованиях посвящен разработке тактики ведения больных с внематочной беременностью, поскольку от качества оказания им медицинской помощи зависит их репродуктивное здоровье и жизнь.
В последние 20 лет отмечается увеличение частоты этого осложнения беременности, что обусловлено увеличением числа абортов, воспалительных заболеваний органов малого таза, использованием внутриматочных спиралей, нейроэндокринных нарушений и высоким психоэмоциональным напряжением женщин в XXI веке.
При внематочной (эктопической) беременности плодное яйцо развивается вне полости матки: в брюшной полости, на яичнике, в маточных трубах, в шейке матки. В индустриально развитых странах средняя частота внематочной беременности составляет 1,2-1,7 % по отношению к общему числу беременностей. В России внематочная беременность встречается в 1,13 случаев на 100 беременностей, или в 3,6 случаев на 100 родивших живых детей. В связи с тем, что эта аномальное расположение беременности, при ее развитии кровоснабжение плодного яйца формируется от места патологической имплантации. По мере дальнейшего роста беременности создается риск разрыва органа, в котором развивается эктопическая беременность, в связи с тем, что только матка приспособлена для размещения развивающегося плода.
В случае несвоевременной диагностики и без адекватного лечения внематочная беременность может представлять опасность и для жизни женщины. Кроме того, внематочная беременность может привести к бесплодию. У каждой 4-й пациентки развивается повторная внематочная беременность, у каждой 5-6 возникает спаечный процесс в малом тазу, а у 3/4 женщин после оперативного лечения возникает вторичное бесплодие.
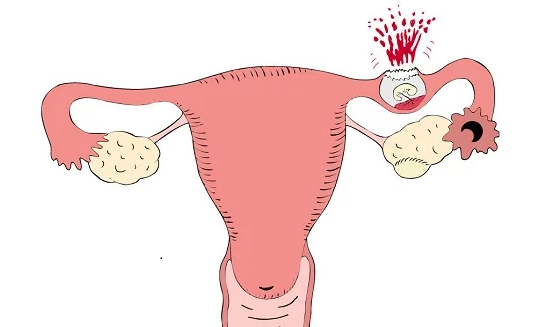
Чаще всего среди всех локализаций внематочной беременности встречается трубная беременность (97,7 %). При этом плодное яйцо располагается в ампулярном отделе трубы в 50% наблюдений, в средней части трубы до 40%, в маточной части трубы у 2-3% пациенток и в области фимбрий трубы у 5-10%. Яичниковую, шеечную, брюшную, интралигаментарную и развивающуюся в рудиментарном роге матки беременность относят к редким формам внематочной беременности. Яичниковая беременность встречается в 0,2-1,3% случаев. Выделяют две формы яичниковой беременности: интрафолликулярную, когда оплодотворение зрелой яйцеклетки происходит внутри полости овулированного фолликула, и овариальную при которой имплантация плодного яйца происходит на поверхности яичника. Брюшная беременность наблюдается в 0,1-1,4% случаев. При первичной брюшной беременности плодное яйцо сразу имплантируется непосредственно на брюшине, сальнике, кишечнике или других внутренних органах брюшной полости. Вторичная брюшная беременность формируется, когда плодное яйцо попадает в брюшную полость из трубы. Имеются сведения о возможности развития первичной брюшной беременности после ЭКО при лечении бесплодия у пациентки. Частота шеечной беременности составляет 0,1-0,4 %. При этом плодное яйцо имплантируется в цилиндрическом эпителии канала шейки матки. Ворсины трофобласта глубоко проникают в мышечную оболочку шейки, что приводит к разрушению ее тканей и сосудов и заканчивается массивным кровотечением.
К редким формам относится внематочная беременность в добавочном роге матки, составляя 0,2-0,9% случаев. Несмотря на то, что имплантация плодного яйца в роге матки, с точки зрения топографической анатомии, характерна для маточной беременности, но клинические проявления идентичны таковым при разрыве матки. Очень редко (0,1%) встречается интралигаментарная внематочная беременность, когда плодное яйцо развивается между листками широкой связки матки, куда попадает (вторично) после разрыва стенки трубы в сторону брыжейки маточной трубы. Редко наблюдается и гетеротопическая (многоплодная) беременность, когда в полости матки имеется одно плодное яйцо, а другое располагается за пределами матки.
Частота данной патологии возрастает в связи с использованием современных технологий вспомогательной репродукции (ЭКО) достигая в этих случая частоты 1 на 100-620 беременностей.
Причины и факторы риска развития внематочной беременности:
На фоне перечисленных патологических состояний нарушается физиологическое продвижение оплодотворенной яйцеклетки в сторону матки.
Клинические проявления и симптомы
В большинстве случаев имеет место трубная беременность, которая чаще формируется в правой маточной трубе. Клиническая картина зависит от расположения плодного яйца, срока беременности, прогрессирует ли беременность или она прерывается. В последнем случае клинические проявления зависят от характера прерывания беременности – по типу трубного аборта или разрыва трубы.
Классическая клиническими признаками прервавшейся эктопической беременности являются: боль, задержка менструации и влагалищное кровотечение. Однако далеко не во всех случаях имеют место эти типичные проявления. У пациенток с внематочной беременностью встречаются и некоторые другие симптомы, которые могут иметь место в ранние сроки и при маточной беременности: тошноту, увеличение молочных желез, слабость, схваткообразные боли внизу живота, боль в области плеча.
Симптомов, характерных только для прогрессирующей трубной беременности, не существует. У пациентки отмечаются точно такие же ощущения, как и при обычной прогрессирующей маточной беременности.
Однако при гинекологическом исследовании при прогрессирующей трубной беременности отмечаются следующие признаки:
Трубная беременность обычно прерывается на 4-6-й неделе (значительно реже развивается до 8-недельного срока). Чаще трубная беременность прерывается по типу трубного аборта, что сопровождается схваткообразными болями, свидетельствующими о повреждении целостности плодного яйца. Характерно внезапное начало боли, которая может сопровождаться жалобами на резкую слабость, головокружение, тошноту, потливость. Возможна также потеря сознания. Боли могут отдавать в задний проход, поясницу, ноги.
Обычно через некоторое время (несколько часов) после болевого приступа у 50-80 % пациенток из половых путей отмечается кровотечение или скудные темные, иногда коричневые кровянистые выделения. На ранних сроках эмбрион погибает, кровотечение прекращается, происходит рассасывание плодного яйца. В более поздние сроки плодное яйцо целиком отторгается и, попадая в брюшную полость, может имплантироваться на различных органах, что может реализоваться в виде брюшной беременности. Однако чаще всего после отторжения плодного яйца кровотечение не прекращается, и клиническая картина зависит от выраженности кровопотери. В большинстве случаев при трубном аборте не характерно наличие массивного внутрибрюшного кровотечения и острой анемии. Симптоматика стертая, течение заболевания обычно медленное, от нескольких дней до нескольких недель.
У каждой третьей пациентки нарушение внематочной беременности протекает по типу разрыва трубы, что сопровождается обильным кровотечением. У больных, как правило, отмечается резкая сильная боль внизу живота, отдающая в область прямой кишки, ключицу, подреберье. Имеет место резкое ухудшение состояния, слабость, холодный пот, потеря сознания, головокружение, тошнота, рвота. При внешнем осмотре отмечается заторможенность, апатия; бледность кожи и слизистых оболочек; бледность или цианоз губ; холодный пот; одышка. Вследствие значительной кровопотери при внутрибрюшном кровотечении имеет место шум в ушах, мелькание «мушек» перед глазами, падение систолического артериального давления ниже 80 мм рт. ст. Живот мягкий, умеренно вздут, определяется резкая болезненность в нижних отделах. При влагалищном исследовании определяется цианоз или бледность слизистых оболочек влагалища и шейки; отсутствие наружного кровотечения; увеличенная и мягкая консистенция матки; резкая болезненность при смещениях шейки матки к лобку; отмечается сглаженность чаще одного бокового свода; опухолевидное образование тестоватой консистенции, выявляемое в области придатков.
Диагностика внематочной беременности
При прогрессирующей трубной беременности диагностика часто бывает затруднена. Следует ориентироваться на данные анамнеза (перенесенные заболевания, задержка менструации и т.п.), принимая во внимание факторы риска.
Наибольшие данные врачу удается получить при влагалищном исследовании. Большое значение для диагностики внематочной беременности и дифференциальной диагностики с другими заболеваниями имеет УЗИ. Наиболее достоверным ультразвуковым критерием внематочной беременности является обнаружение расположенного вне полости матки плодного яйца с живым эмбрионом: визуализируется сердечная деятельность, а при сроке более 7 недель – его двигательная активность. Однако частота подобных клинических ситуаций составляет не более 8%. Проведение прицельной пункции прямокишечно-маточного углубления под контролем УЗИ при подозрении на прервавшуюся беременность повышает эффективность исследования в 1,5-2 раза, позволяя своевременно диагностировать минимальное внутрибрюшное кровотечение.
Внематочную беременность следует отличать от: прогрессирующей маточной беременностью малого срока; угрожающего и начавшегося аборта; кисты желтого тела с кровоизлиянием; апоплексии яичника; воспаления придатков матки; дисфункционального маточного кровотечения; перекрута ножки придаткового образования; нарушения кровообращения в узле миомы; острого аппендицита, перитонита.
Лечение внематочной беременности
Основным методом лечения внематочной беременности является хирургический. Однако в течение последних двух десятилетий все чаще используют методики минимально инвазивной хирургии с целью сохранения трубы и ее функции. Во всем мире лапароскопия при лечении больных с внематочной беременностью стала методом выбора в большинстве случаев. Операцию со вскрытием брюшной полости обычно применяют для лечения тех пациенток, у которых имеются гемодинамические нарушения, а также при локализации плодного яйца в области рудиментарного рога матки. Кроме того, такой доступ является предпочтительным для хирургов, не владеющих лапароскопией, и у больных, где лапароскопический доступ заведомо затруднен (например, при выраженном ожирение, наличии в брюшной полости значительного количества крови, а также при выраженном спаечном процессе в брюшной полости). Выбор хирургического доступа и характера операции при трубной беременности зависит от общего состояния больной, объема кровопотери, выраженности спаечного процесса в малом тазе, локализации и размеров плодного яйца, качества эндоскопического оборудования и квалификации врача-эндоскописта.
Реабилитационные мероприятия после внематочной беременности должны быть направлены на восстановление репродуктивной функции после операции.
К таковым относятся:
Для предупреждения спаечного процесса широко используют физиотерапевтические методы: переменное импульсное магнитное поле низкой частоты, низкочастотный ультразвук, токи надтональной частоты (ультратонотерапия), низкоинтенсивную лазерную терапию, электростимуляцию маточных труб; УВЧ-терапия, электрофорез цинка, лидазы, а также ультразвук в импульсном режиме. На время курса противовоспалительной терапии и еще в течение 1 мес после окончания рекомендуется контрацепция, причем вопрос о ее длительности решается индивидуально, в зависимости от возраста пациентки и особенностей ее репродуктивной функции. Безусловно, следует учитывать желание женщины сохранить репродуктивную функцию. Длительность гормональной контрацепции также сугубо индивидуальна, но обычно она не должна быть менее 6 мес после операции.
После окончания реабилитационных мероприятий, прежде чем рекомендовать пациентке планировать следующую беременность, целесообразно выполнить диагностическую лапароскопию, позволяющую оценить состояние маточной трубы и других органов малого таза. Если при контрольной лапароскопии не выявлено патологических изменений, то пациентке разрешают планировать беременность в следующий менструальный цикл.
Требуется медицинская помощь?
Запишитесь на приём к специалистам Клинической больницы на сайте или по телефону +7 (495) 620-83-83
Внематочная беременность
Внематочной беременностью называют патологическое состояние, характеризующееся тем, что эмбрион по какой-либо причине не достигает полости матки, вместо этого он прикрепляется и продолжает свое развитие в фаллопиевой трубе, яичниках или брюшной полости.
Виды внематочной беременности
В зависимости от того, на каком участке прикрепляется эмбрион, выделяют следующие виды эктопической беременности:
Причины внематочной беременности
Аномалии развития органов малого таза
Если трубы, по которым яйцеклетка передвигается по направлению к матке, имеют различные особенности (допустим, они слишком длинные или слишком тонкие), риск повышается.
Еще одним фактором является недоразвитие (признаки гипоплазии матки) самой матки, поскольку затрудняется процесс имплантации (внедрения) эмбриона в ее стенку.
Патологическии маточных труб
Для того чтобы эмбрион достиг матки, очень важно, чтобы фаллопиевы трубы были проходимы на всех участках и нормально функционировали. Однако инфекционно-воспалительные процессы, чаще всего спровоцированные оперативными вмешательствами (в том числе абортами) и ИППП, крайне негативно влияют на состояние органа и нередко становятся причиной деформации труб, а также образования спаек в малом тазу.
Каким образом развивается спаечный процесс и почему он опасен? Поверхность внутренних органов называется брюшиной. Если развивается воспаление, в организме человека вырабатывается фибрин – особый белок, который, склеивая участки тканей, препятствует распространению патологического процесса. Со временем между этими участками образуются спайки из соединительной ткани, из-за чего происходит деформация органов. Кроме того, они постепенно изменяют положение по отношению друг к другу.
Инфекционный процесс в маточных трубах провоцирует нарушение их функции. В норме внутренняя поверхность органа выстлана так называемым реснитчатым эпителием. Из-за воспалительного процесса микроскопические реснички, которые подталкивают яйцеклетку по направлению к матке, обеспечивая ее передвижение, уничтожатся. Также происходит замещение мышечного слоя трубы рубцовой тканью, то есть нарушается сократительная активность органа.
Изменение нормальной формы трубы становится причиной появления препятствий на пути оплодотворенной яйцеклетки, из-за чего она не может достичь полости матки и имплантируется за ее пределами.
Объемные образования матки и яичников
По мере роста опухоли органы начинают смещаться, трубы удлиняются, а их сократительная активность нарушается.
Гормональный дисбаланс
Сокращения маточных труб регулируются прогестероном. Как следствие, препятствовать нормальному передвижению ооцита может недостаточная выработка этого гормона.
Другие причины
Специалисты также связывают риск развития эктопической беременности с такими факторами, как:
Иногда выяснить, почему эмбрион прикрепился за пределами полости матки, не удается.
Симптомы внематочной беременности
Какие-либо признаки эктопической беременность могут отсутствовать вплоть до пяти недель с момента начала последних месячных.
Нередко женщины отмечают симптомы, которые характерны для маточной беременности: увеличение, повышение чувствительности и болезненность молочных желез, снижение работоспособности, тошноту, изменение аппетита.
Постепенно пациентки начинают предъявлять и другие жалобы. Если имеет место трубная беременность, появляются следующие симптомы:
Выраженность признаков может варьировать в зависимости от того, на каком участке прикрепился эмбрион и как происходит прерывание трубной беременности.
Наиболее яркая клиническая картина наблюдается, если эмбрион прикрепился на узком участке трубы. Боль может быть настолько сильной, что женщина способна потерять сознание. В брюшной полости скапливается кровь. Нельзя исключать геморрагический шок (развитие критического состояния, обусловленного значительной кровопотерей).
В среднем в 65% случаев происходит трубный аборт. В этом случае признаки патологии выражены в значительно меньшей степени. Как следствие, хирургическое вмешательство нередко осуществляется только ближе к началу второго триместра (примерно на 8-12 неделе). Наиболее типичными жалобами являются приступообразная боль, локализованная с левой или правой стороны живота, а также головокружение.
В данном случае внутреннее кровотечение может не развиваться вообще или быть незначительным. Это обусловлено тем, что сосуды повреждаются не одновременно и резко, а постепенно. Как следствие, выработка фибрина позволяет эффективно склеивать такие повреждения.
Диагностика
Сначала акушер-гинеколог собирает анамнез и задает женщине необходимые уточняющие вопросы. В рамках осмотра доктор выявляет объемное образование слева или справа от матки. Также врач соотносит срок гестации с размерами матки.
Кроме того, назначаются следующие исследования:
Лечение внематочной беременности
Единственным эффективным методом является оперативное вмешательство, которое может предполагать проведение:
Хотя в большинстве случаев используется лапароскопический доступ, позволяющий минимизировать повреждение тканей, при развитии обширного кровотечения требуется лапаротомическая (полостная) операция.
Чем раньше пациентка обратится за медицинской помощью, тем больше шансов сохранить маточную трубу и избежать развития опасных осложнений. Именно поэтому появление характерных симптомов должно стать поводом для немедленного обращения к акушеру-гинекологу.
Восстановление и реабилтация
Прежде чем начать планировать беременность, необходимо пройти курс реабилитационных мероприятий, направленных на восстановление репродуктивной функции. Важно нормализовать гормональный фон и предупредить образование спаек.
После эктопической беременности женщинам рекомендуется пройти курс физиотерапевтических процедур. Также врач назначает противовоспалительные средства и препараты, направленные на укрепление иммунитета.
На 3-6 месяцев может быть назначен прием комбинированных оральных контрацептивов.
Профилактика внематочной беременности
Чтобы предупредить развитие эктопической беременности, рекомендуется:
Планирование следующей беременности
Перед тем как вновь планировать рождение ребенка, необходимо пройти тщательное обследование, которое позволит выявить и устранить причины, спровоцировавшие внематочную беременность.
Если восстановить естественную фертильность не представляется возможным, рекомендуется применение методов вспомогательных репродуктивных технологий (ВРТ).


 Читайте также:
Читайте также: