свечи бетадин можно ли при молочнице
Бетадин® (200 мг)
Инструкция
Торговое название
Международное непатентованное название
Лекарственная форма
Суппозитории вагинальные 200мг
Состав
1 суппозиторий содержит
Описание
Торпедообразные гомогенные суппозитории темно-коричневого цвета с запахом йода.
Фармакотерапевтическая группа
Антисептики и противомикробные препараты для лечения гинекологических заболеваний. Другие антисептические и противомикробные препараты. Повидон-йод
Фармакологические свойства
Фармакокинетика
Степень всасывания повидона и его выделение почками зависит от среднего молекулярного веса (смеси). Для веществ с молекулярным весом выше 35000- 50000 возможна задержка в организме. У здоровых лиц при местном применении системное всасывание йода минимально.
При вагинальном применении судьба всосавшегося йода или йодида в организме в основном аналогична судьбе йода, вводимого любым другим способом. Йод быстро всасывается, а содержание общего йода и свободного йода в плазме значительно повышается. Выделяется преимущественно через почки. Биологическое период полувыведения после вагинального применения составляет примерно 2 дня.
Фармакодинамика
Свободный йод реагирует с окисляемыми SH- или OH- группами аминокислотных звеньев ферментов и структурных белков микроорганизмов, инактивируя и уничтожая эти ферменты и белки. In vitro большинство микроорганизмов погибает в течение меньше чем одной минуты, при этом наибольший бактерицидный эффект наблюдается в течение 15-30 секунд. Обесцвечивание служит признаком необходимости нанесения следующей дозы.
Резистентность к препарату неизвестна.
Показания к применению
Острые и хронические вагинальные инфекции (вагиниты):
— неспецифические инфекции (бактериальный вагиноз, Gardenerella vag.)
— грибковые инфекции (Candida albicans)
— вагинальные инфекции, вследствие лечения антибиотиками и стероидными препаратами
— трихомониаз (Trichomonas vaginalis) (при необходимости следует проводить комбинированное системное лечение).
Предоперационная и послеоперационная обработка (с целью профилактики) до и после хирургических операций на влагалище, а также акушерских и диагностических процедур.
Способ применения и дозы
Для интравагинального введения.
Суппозиторий рекомендуется использовать вечером, перед сном. Суппозиторий Бетадин извлекается из оболочки и вводится глубоко во влагалище. Для максимального растворения активного вещества и предотвращения местного раздражения рекомендуется перед введением увлажнить суппозиторий водой.
При остром вагините применяется 1-2 раза в сутки в течение 7 дней, при подостром и хроническом вагините 1 раз в сутки перед сном в течение 14 дней. Во время лечения суппозиториями рекомендуется применение гигиенических прокладок. Препарат следует применять ежедневно. Нет необходимости прерывать лечение в период менструации.
Побочные действия
Свечи Бетадин – вагинальный антисептик
Когда применять вагинальные свечи и каков механизм их действия
Свечи Бетадин – вагинальный антисептик
Когда применять вагинальные свечи и каков механизм их действия
«Женские проблемы» и возможные пути их решения
Согласно статистике, до 75% всех женщин хотя бы один раз в жизни сталкиваются с воспалительными и инфекционными заболеваниями половых органов*
Ключевыми факторами развития данной патологии могут выступать:
ухудшение экологической обстановки
использование некоторых групп лекарственных препаратов
смена полового партнера
В результате могут появиться выраженные неприятные симптомы, которые являются причиной обращения за гинекологической помощью. Для лечения таких проблем в современной гинекологии широко применяются вагинальные антисептики в форме свечей. В частности, свечи Бетадин, которые помогают нормализовывать микрофлору влагалища, нивелируя воспалительные процессы. Свечи обладают высокой активностью против наиболее распространенных типов возбудителей инфекций, вызывающих заболевания влагалища: бактерий, вирусов, грибков и простейших. При использовании Бетадина для достижения терапевтического эффекта может быть достаточно одной свечи в день.
Когда нужны свечи Бетадин
Ниже мы более подробно рассмотрим несколько распространенных проблем, в решении которых могут помочь свечи Бетадин.
Бактериальный вагиноз
Бактериальный вагиноз носит невоспалительный характер и влияет в первую очередь на состав микрофлоры влагалища. В нормальных условиях она на 95% состоит из лактобактерий, а на остальные 5% приходится еще около 300 видов различных микроорганизмов. В такой среде формируется благоприятный уровень pH влагалища, который препятствует развитию патогенных микробов. Бактериальный вагиноз – это состояние, когда нормальная микрофлора нарушена, и pH влагалища смещается относительно нормального значения. В результате активизируется рост вредной микрофлоры и появляются такие симптомы, как выделения, иногда сопровождающиеся неприятным запахом.
До 65% женщин сталкиваются с такой проблемой, как бактериальный вагиноз**
Причины его возникновения могут быть различны: от осложнений при использовании внутриматочной спирали до хронических заболеваний репродуктивной системы. Развитие вагиноза может быть вызвано приемом некоторых антибиотиков и ряда стероидных препаратов, действие которых способно нарушать нормальный баланс микрофлоры влагалища.
Применение суппозиториев Бетадин при бактериальном вагинозе способствует комплексному восстановлению правильной микрофлоры влагалища, снижая количество вредоносных микроорганизмов и создавая оптимальные условия для развития полезных.
Вагинит
Такое название носит большая группа распространенных заболеваний, которые подразумевают воспаление слизистой оболочки влагалища. В нее входят часто встречающиеся «молочница», или кандидоз, заражение анаэробными бактериями и другие, но менее распространенные заболевания. Среди ключевых причин возникновения проблемы – инфекции (бактериальные, вирусные, грибковые и т.д.), аллергены, химические раздражители, воздействие высокой температуры, травмы и прием некоторых препаратов (стероидные средства и антибиотики). Результатом становится воспаление чувствительной слизистой оболочки влагалища и появление неприятных симптомов: покраснение, зуд и жжение в области влагалища, обильные белые выделения, болевые ощущения во время интимной близости, рези при мочеиспускании. Симптомы могут проявляться резко и сильно или могут беспокоить слабо, но на протяжении долгого времени, если болезнь вошла в хроническую стадию. Появление любого такого симптома – это веский повод начать лечение.
Современные представления о лечении урогенитального кандидоза
Урогенитальный кандидоз — это грибковое заболевание слизистых оболочек и кожи мочеполовых органов, вызываемое дрожжеподобными грибами рода Candida. В настоящее время описано более 170 биологических видов дрожжеподобных грибов, из них возбудителями урог
Урогенитальный кандидоз — это грибковое заболевание слизистых оболочек и кожи мочеполовых органов, вызываемое дрожжеподобными грибами рода Candida.
В настоящее время описано более 170 биологических видов дрожжеподобных грибов, из них возбудителями урогенитального кандидоза являются: C. albicans — в 80% (за рубежом — в 45–70%), C. glabrata — в 15–30%, C. tropicalis, C. krusei, C. parapsilosis — в 4–7% случаев.
Заболевание поражает и мужчин и женщин, однако чаще встречается у женщин репродуктивного возраста. По распространенности кандидозный вульвовагинит стоит на втором месте среди всех вульвовагинальных инфекций. Пик заболеваемости отмечается в 20–45 лет.
Половой путь передачи инфекции встречается в 30–40% случаев. Чаще (60–70%) заболевание обусловлено эндогенной инфекцией. При беременности заболеваемость возрастает на 10–20%, риск передачи инфекции новорожденному в родах составляет примерно 70–85%.
К факторам риска обычно относят беременность, применение гормональной контрацепции и заместительной гормонотерапии (особенно гормональными препаратами первого поколения), длительное и бессистемное использование антибиотиков, иммунодепрессантов, цитостатиков и некоторых других препаратов. Однако необходимо отметить, что антибактериальные средства выступают как фактор риска только на фоне существующего кандидоносительства и их влияние кратковременно. Нарушения углеводного обмена, обусловленные сахарным диабетом, способствуют упорному течению урогенитального кандидоза с частыми рецидивами, плохо поддающимися терапии.
Иммунодефицитные состояния, системные заболевания, приводящие к иммунной недостаточности, также провоцируют возникновение и рецидивы урогенитального кандидоза. Особенно тяжело протекает кандидаинфекция у ВИЧ-инфицированных пациентов. Нередко в терминальной стадии СПИДа развивается генерализованная кандидаинфекция.
К основным патогенетическим факторам традиционно относят дисбаланс микрофлоры влагалища, повышение концентрации эстрогена и прогестинов в тканях, нарушение местного иммунитета половых путей.
Вульвовагинальный кандидоз — наиболее часто употребляемое название заболевания, поскольку его основными клиническими проявлениями являются вульвит и вагинит. Однако по локализации выделяют также кандидозный цервицит, кольпит, уретрит, бартолинит. По характеру течения заболевания различают:
Острый генитальный кандидоз характеризуется ярко выраженной воспалительной картиной. Основные жалобы и симптомы при кандидозном вульвовагините — зуд и жжение, постоянные или усиливающиеся во второй половине дня, вечером, ночью, после длительной ходьбы, а у пациентов с атопической предрасположенностью — под действием множества разных факторов. В области вульвы и половых губ зуд, как правило, интенсивный, сопровождается расчесами. Сильный, постоянный зуд нередко ведет к бессоннице, неврозам. Чувство зуда и жжения, боли, особенно в области расчесов, препятствует мочеиспусканию и может приводить к задержке мочи. Болезненность и чувство жжения во влагалище усиливаются во время коитуса и приводят к появлению страха перед половым сношением и расстройству половой жизни (диспареунии).
Следующий симптом — лейкорея. Бели не обильны, белого цвета, густые (сливкообразные) или хлопьевидные, творожистые, пленчатые, имеют нерезкий, кисловатый запах. Редко бывают водянистыми, с творожисто-крошковатыми вкраплениями. Могут отсутствовать полностью.
При поражении близлежащих кожных покровов отмечаются гиперемия, мацерация кожи, отдельные пустулезные элементы, зуд в области заднего прохода.
У пациентов, имеющих предрасположенность, кандидоз нередко рецидивирует, т. е. наблюдаются возвраты болезни после полного угасания клинических проявлений и восстановления нарушенных функций слизистой в процессе лечения. Если такие рецидивы наблюдаются не менее 4 раз в год, то заболевание классифицируется как хронический рецидивирующий вульвовагинальный кандидоз. Тактика лечения в этом случае отличается от таковой при спорадических эпизодах.
Другая форма течения хронической инфекции — персистирующий вульвовагинальный кандидоз, при котором клинические симптомы сохраняются постоянно и лишь несколько стихают после лечения. Рецидивы следует отличать от обострений, которые развиваются не после болезни, а на фоне сохраняющейся клинической симптоматики. Разумеется, и подход к лечению в этом случае несколько иной, чем при других формах.
Если ранее хронизацию и рецидивирование заболевания объясняли реинфицированием (либо эндо-, либо экзогенным), то в настоящее время причиной этих явлений считают состояние макроорганизма, так как постоянно выделяется один и тот же штамм гриба.
В зарубежной литературе нередко употребляют термины «осложненный» и «вторичный» вульвовагинальный кандидоз. К осложненному относят как хронические формы, так и нетипичную этиологию, выраженные клинические проявления, течение на фоне тяжелых предрасполагающих состояний (сахарный диабет, рак, болезни крови, иммунодефицит, в том числе ВИЧ-инфекция), т. е. случаи, плохо поддающиеся терапии.
К вторичному вульвовагинальному кандидозу обычно относят случаи возникновения инфекции на фоне существующего неинфекционного поражения половых органов при красном плоском лишае, болезни Бехчета, пемфигоиде.
Как правило, симптомы кандидоза развиваются быстро, за неделю до менструации и несколько стихают во время менструации. При хронической персистирующей форме нарастает их интенсивность.
В плане дифференциальной диагностики схожие симптомы имеют две другие наиболее частые инфекции влагалища — бактериальный вагиноз и трихомониаз.
Симптомы бактериального вагиноза, как правило, возникают в первую неделю менструального цикла и самостоятельно проходят в середине цикла. Рецидив бактериального вагиноза иногда следует за рецидивом вагинального кандидоза.
Для острого трихомониаза характерны зуд и более выраженное жжение. Выделения, как правило, более обильные, жидкие, пенистые.
Микроскопия нативного препарата или окрашенного мазка — наиболее простой и доступный метод выявления гриба, его мицелия и спор. Культуральная диагностика рекомендуется лишь в некоторых случаях:
Противокандидозные препараты включают:
Большинство случаев вульвовагинального кандидоза поддается терапии местными противогрибковыми средствами и антисептиками.
Преимуществом местных средств является безопасность, так как системная абсорбция практически невелика, в то же время создаются очень высокие концентрации антимикотика непосредственно в области поражения, т. е. на поверхности слизистой.
Вагинальные кремы рекомендуются для лечения вульвитов, таблетки и суппозитории — вагинитов.
При лечении беременных женщин местные антимикотики по показаниям можно назначать только во II и III триместрах. Системные антимикотики при беременности не рекомендуются.
Довольно часто при кандидозном вульвовагините отмечаются сопутствующие инфекции или нарушение влагалищного микробиоценоза. В таких случаях используются комбинированные препараты, которые отличаются высокой клинической эффективностью и могут с успехом применяться в терапии вульвовагинитов смешанной этиологии. Среди таких препаратов наибольшей популярностью пользуются:
Однако за рубежом комбинированные формы не рекомендуются к применению, так как, по мнению некоторых исследователей, они ухудшают фармакокинетику за счет конкуренции составляющих комбинированного препарата. В таких случаях предпочтение отдается сочетанию местного лечения с системным.
В терапии вульвовагинального кандидоза используются также местные антисептики:
При выраженном вульвите назначают теплые ванночки с содой и местные кортикостероидные кремы I и II классов. Отличных результатов в ходе терапии удается достигнуть, применяя при выраженном вульвите крем травокорт, который содержит антимикотик изоконазол в сочетании с кортикостероидом II класса дифлукортолона-21-валератом. Такое оптимальное сочетание позволяет быстро купировать симптомы у женщин и особенно у мужчин. Этот крем удобен в применении, так как назначается всего 1 раз в сутки (на ночь) у женщин и 2 раза (утром и вечером) — у мужчин. Травокорт не имеет запаха и не пачкает белье.
Высокоактивные кортикостероидные мази III и IV классов не рекомендуются, так как могут привести к обострению, усилению симптомов. Патогенетическая терапия включает также использование антигистаминных препаратов и кетотифена.
В упорных случаях и при диссеминированном кандидозе предпочтение отдается системной терапии, а в ряде случаев — сочетанию системного и местного лечения.
Препараты флуконазола являются «золотым стандартом» в лечении больных кандидозом. Для терапии данной патологии также применяются итраконазол и кетоконазол.
При беременности и лактации использовать системные препараты не рекомендуется, а существующие в некоторых работах ссылки на положительные результаты не доказаны достаточным количеством наблюдений и научных исследований.
Продолжительность системной терапии при неосложненном вульвовагинальном кандидозе минимальна (однократный прием, или прием пероральных препаратов не более 5 дней).
Общей рекомендацией по лечению осложненных форм является удлинение курса терапии (объем местной и системной терапии увеличивается вдвое).
На основании собственного опыта нами предложены схемы терапии неосложненного и осложненного вульвовагинального кандидоза (табл.).
Наши наблюдения свидетельствуют о том, что наиболее адекватными являются методы профилактики рецидивов при помощи как местных, так и системных препаратов.
Лечение хронического рецидивирующего вульвовагинального кандидоза
Лечение персистирующего вульвовагинального кандидоза
Начальный курс проводится такой же, как при хроническом рецидивирующем кандидозе. Поддерживающая терапия состоит в постоянном приеме противокандидозных препаратов: флуконазол (микофлюкан), таблетки по 150 мг,1–2 раза в месяц в течение 12–24 мес.
В лечении устойчивого к антимикотикам кандидоза, если терапия оказалась неэффективной, требуется повторно подтвердить диагноз, производя посев и выделение возбудителя с последующим определением его вида и чувствительности к противогрибковым препаратам. Выбор системного или местного антимикотика и его дозы далее осуществляется в соответствии с результатами исследования.
После повторного подтверждения диагноза возможен переход на местную терапию антимикотиками или антисептиками, назначаемыми в высоких дозах, часто и длительными курсами.
Целесообразно также использование витаминных комплексов, содержащих биотин.
Н. В. Кунгуров, доктор медицинских наук, профессор
Н. М. Герасимова, доктор биологических наук, профессор
И. Ф. Вишневская
Уральский НИИ дерматовенерологии и иммунопатологии Минздрава России, г. Екатеринбург
Эффективность использования препарата Бетадин® при бактериальном вагинозе
Богомазова И.М., Белоусова В.С., Максимов М.Л.
Проблема вагинальных инфекций знакома практически каждой женщине. Одно из первых мест в структуре заболеваний женских половых органов в настоящее время занимает бактериальный вагиноз, который, по данным литературы, диагностируется у 30–57,6% женщин репродуктивного возраста [1].
Особое коварство данного патологического процесса состоит в том, что он может спровоцировать различные осложнения при планировании ребенка и во время беременности, да и просто причиняет женщине ежедневные бытовые неудобства. Поэтому вопрос эффективного лечения данной патологии весьма актуален. Сегодня на рынке представлен широкий спектр препаратов для лечения вагинальных инфекций. Но далеко не все из них одинаково эффективны [3].
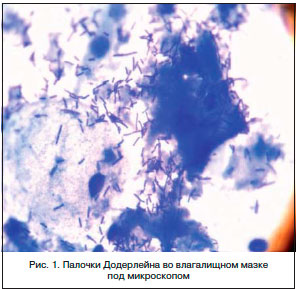
В терапии вагинальных инфекций традиционно применяют две группы препаратов: антибактериальные и антисептические. Антибиотики влияют только на бактерии, не включая вирусы (герпес, вирус папилломы человека) и других представителей патогенной флоры. К тому же антибиотики не создают условий для развития лактобактерий – типичных представителей нормального биоценоза влагалища (рис. 1). Кроме того, залогом успешного лечения является нормализация pH среды влагалища.
Бетадин ® выпускается в виде вагинальных свечей и содержит 200 мг поливинилпирролидона йода, который давно известен своим бактерицидным действием. Высвобождаясь из комплекса с поливинилпирролидоном при контакте с кожей и слизистыми, йод образует с белками клетки бактерий йодамины, коагулирует их и вызывает гибель микроорганизмов. Оказывает бактерицидное действие на грамположительные и грамотрицательные бактерии (за исключением Mycobacterium tuberculosis), анаэробы. Также активен в отношении грибов, вирусов, простейших. Суппозитории изготовлены на водорастворимой основе и при соприкосновении с кожей и слизистыми не оказывают раздражающего действия. Кроме того, находящийся в комплексе с поливинилпирролидоном йод высвобождается постепенно и равномерно.
По сравнению с другими антисептиками Бетадин ® обладает рядом существенных преимуществ:
Препарат отлично зарекомендовал себя в лечении и профилактике инфекций женской половой сферы. Причем начать лечение можно сразу после визита к врачу, не дожидаясь результатов анализов, т. к. Бетадин ® эффективен практически при всех вагинальных инфекциях. А в повседневной жизни женщины препарат обеспечивает профилактику инфекций, передающихся половым путем.
Более того, данный препарат достаточно удобен, поскольку его можно использовать и во время менструации, и в первом триместре беременности, когда лечение воспалений приобретает особую актуальность.
С целью оценки эффективности и переносимости препарата Бетадин ® при лечении бактериального вагиноза нами было проведено специальное исследование.
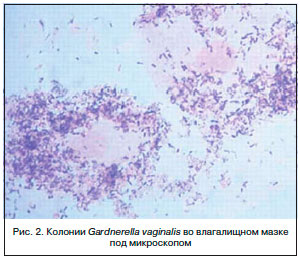
Бактериальный вагиноз (другие названия: вагинальный дисбиоз (дисбактериоз)) – это инфекционный невоспалительный синдром, характеризующийся резким снижением или отсутствием лактофлоры и ее заменой на полимикробные ассоциации анаэробов и Gardnerella vaginalis (рис. 2), концентрация которых достигает 109–1011 КОЕ/мл вагинального отделяемого [1, 2, 4].
Многообразие различных микроорганизмов, участвующих в возникновении бактериального вагиноза, объясняет термин «бактериальный», а в связи с отсутствием в отделяемом влагалища большого количества лейкоцитов – клеток, ответственных за развитие воспалительной реакции, произошло изменение термина «вагинит» (или кольпит) на термин «вагиноз».
У здоровых девушек и женщин репродуктивного возраста основное место в вагинальном микроценозе занимают лактобактерии (анаэробного и аэробного происхождения), объединенные под общим названием «палочки Додерлейна». Они составляют более 95% всей микрофлоры влагалища. Кроме лактобактерий в состав влагалищной микрофлоры входят более 40 микроорганизмов, которые составляют оставшиеся 5%. Среди сопутствующих лактобактериям микроорганизмов чаще всего встречаются эпидермальный стафилококк, бактероиды, анаэробные кокки и коринебактерии. У здоровых женщин анаэробная микрофлора превалирует над аэробной в соотношении 10:1. Колонизируя слизистую влагалища, лактобациллы принимают участие в формировании экологического барьера и обеспечивают тем самым резистентность влагалищной микрофлоры. Защитные свойства лактобацилл реализуются по-разному: за счет антагонистической активности, способности продуцировать лизоцим, адгезивных свойств. Однако основным механизмом, обеспечивающим устойчивость влагалищной микрофлоры, являются кислотообразование и продукция перекиси водорода. В норме вагинальное содержимое имеет кислую реакцию (рН=3,8–4,5), возникающую в результате образования молочной кислоты (продукта метаболизма лактобактерий). При низких показателях рН влагалища происходит подавление роста патогенных и условно-патогенных микроорганизмов, таких как гарднерелла, стрептококки и облигатные анаэробы [3].
Особенностью микрофлоры влагалища является ее изменчивость под действием как экзогенных, так и эндогенных факторов. На микроценоз оказывают влияние физиологические и гормональные изменения (пубертатный период, беременность, менопауза), фазы менструального цикла, различные нарушения менструальной функции, снижение активности иммунных факторов вследствие перенесенных заболеваний, нерегулярного и несбалансированного питания, дисбактериоза кишечника, гиповитаминоза, хронического стресса. Большое значение имеют степень половой активности, использование антибактериальных препаратов, гормонотерапия, хирургические вмешательства. При бактериальном вагинозе, развившемся в результате действия одного или сочетания перечисленных факторов, происходит элиминация лактобацилл, сопровождающаяся колонизацией влагалища строгими анаэробами: Fusobacterium, Mobiluncus, Peptostreptococcus и Gardnerella vaginalis [3, 5].
Факторами риска развития бактериального вагиноза являются:
Нами были обследованы 142 пациентки в возрасте от 18 до 47 лет с клиническими признаками бактериального вагиноза. Диагноз был установлен при помощи микроскопии влагалищных мазков, бактериологического исследования цервикальной слизи, определения количества лактобактерий, обследования на инфекции, передающиеся половым путем, методами полимеразной цепной реакции (ПЦР), реакции иммунной флюоресценции (РИФ).
В качестве основного симптома при бактериальном вагинозе выступали обильные выделения из половых путей белого или серого цвета (93%), иногда пенящиеся (38%), часто с неприятным запахом (76%). Выделения усиливались перед менструацией или после полового акта. Пациентки с длительным существованием процесса (16%) отмечали желто-зеленую окраску влагалищных выделений, а также их густую, тягучую, липкую консистенцию. При осмотре в зеркалах выделения равномерно распределялись по стенкам влагалища и влагалищной части шейки матки и легко удалялись со слизистой марлевым тампоном.
Другие жалобы – на зуд (46%), нарушения мочеиспускания (18%), боли во время полового акта (7%) – встречались гораздо реже. У 14% женщин с бактериальным вагинозом жалобы отсутствовали. Диагноз у последних был поставлен на основании данных микроскопии влагалищных мазков и результатов бактериологического исследования цервикальной слизи.
Таким образом, в зависимости от наличия жалоб бактериальный вагиноз подразделяется на два варианта: бессимптомный и с клиническими проявлениями.
Для диагностики бактериального вагиноза обычно используют четыре скрининговых диагностических теста (так называемые «критерии Амселя»):
Лечение бактериального вагиноза проводится в два этапа и сводится к:
Лечение бактериального вагиноза в настоящем наблюдении проводилось согласно протоколу, представленному фармацевтической компанией Egis. Всем пациенткам назначался Бетадин ® по 1 свече в сутки во влагалище в течение 14 дней. Эффективность терапии оценивали на основании клинических данных и результатов лабораторных исследований.
До лечения при микроскопии влагалищного мазка количество лейкоцитов колебалось от 8 до 22 в поле зрения, что соответствовало второй (43%) и третьей (57%) степени чистоты влагалищного содержимого. На этом фоне в бактериальных посевах у 37% женщин была выявлена Candida albicans, у 19% – Staphylococcus epidermidis в концентрации 106 КОЕ, у 17% – Enterococcus fecalis и у 23% – Staphylococcus saprophyticus (104 КОЕ). В 67% наблюдений в большом количестве были выявлены ключевые клетки (гарднереллы), в 11% определялись условно-патогенные штаммы уреаплазмы, а в 6% – микоплазмы, выявленные методами ПЦР и РИФ. Лактобактерии отсутствовали у 27%, в концентрации 102 КОЕ обнаружены у 22%, 103 КОЕ – у 36%, 104 КОЕ – у 13% и только у 2% пациенток лактобактерии были выявлены в концентрации 105 КОЕ.
После проведенного лечения при первом и втором контрольных обследованиях методом РИФ мы не выявили условно-патогенные микроорганизмы.
После проведенной терапии уже на втором визите жалоб не предъявляла ни одна пациентка. Анализ лабораторных данных показал, что через 1 нед. после проведенной терапии только у 2 пациенток был высеян Staphylococcus epidermidis, а при втором контрольном визите у всех женщин отсутствовала условно-патогенная флора и был отмечен рост титра лактобактерий.
После курса лечения препаратом Бетадин ® проводили терапию эубиотиками, на фоне которых нормализовался биоценоз влагалища, титр лактобактерий при повторном исследовании был в пределах нормы.
Через 4 нед. после проведенной терапии у 96% пациенток пейзаж влагалищного мазка нормализовался: количество лейкоцитов было 2–6 в поле зрения. В бактериальных посевах после лечения условно-патогенная флора не выявлялась.
До лечения ни в одном наблюдении не был выявлен нормальный титр лактобактерий. Независимо от схемы лечения, с применением эубиотиков или без них, при контрольном исследовании у 69% женщин титр лактобактерий был в пределах нормы.
Через 1 мес. после терапии жалобы на умеренные выделения из половых путей, не сопровождавшиеся зудом и неприятным запахом, предъявляли лишь 5% женщин. Кроме того, в процессе терапии препаратом Бетадин ® пациентки в подавляющем большинстве наблюдений не отмечали каких-либо побочных реакций, связанных с применением свечей, в виде неприятных ощущений в области наружных половых органов и влагалища (жжения, зуда, отека и т. д.).
Таким образом, проведенные нами исследования показали высокую эффективность препарата Бетадин ® при лечении бактериального вагиноза и смешанной урогенитальной инфекции. У 100% пациенток через 1 мес. после терапии полностью исчезли клинические симптомы бактериального вагиноза и у 96% нормализовался микробный пейзаж влагалища.
Успешное лечение бактериального вагиноза зависит от правильной диагностики и патогенетически обоснованной терапии (т. е. лечения, воздействующего на все звенья процесса развития дисбактериоза влагалища) [7]. Для предупреждения возникновения новых эпизодов бактериального вагиноза рекомендуется использование вагинальных антисептиков (свечи Бетадин ® ) и пробиотиков.
Литература