Остановка сердца во сне причины
Сонное апноэ: как обнаружить и что с ним делать?
Рассказываем, чем так опасно сонное апноэ — остановка дыхания во сне. И почему нужно срочно лечить апноэ, если у вас или ваших родных есть симптомы.
Люди часто не принимают всерьёз храп или внезапные пробуждения среди ночи. Однако их причина — сонное апноэ, или остановка дыхания — весьма опасна и может привести к тяжёлым последствиям.
Что такое сонное апноэ?
Апноэ — это приостановка дыхания. Она может происходить в самых разных условиях. Например, после быстрых глубоких вдохов. Однако сонное апноэ выделяют в отдельное заболевание.
Дыхание у больного может останавливаться до сотни раз за один час. Если сложить все секунды приступов за ночь, может набраться до 4 часов сна без поступления кислорода.
Есть две основных разновидности апноэ во время сна:
Симптомы остановки дыхания
Главные признаки болезни, которые вы можете заметить, если спите рядом с больным: громкий храп и периодическое прекращение вдохов. После «затишья» секунд на десять человек внезапно начинает громко храпеть и ворочаться во сне.
В бодрствующем состоянии можно начать подозревать сонное апноэ, если обратить внимание на:
Слабое течение болезни не всегда требует вмешательства. Но стоит точно обратиться к врачу, если громкий храп нарушает покой близких. Или сонливость днём настолько сильная, что вы дремлете даже за рулём.
Что происходит в организме при приступе апноэ?
В состоянии бодрствования мы можем осознанно задержать дыхание на 1-2 минуты, а потом по своей воле его возобновить. Например, при плавании. Во сне же организму приходится самостоятельно решать эту проблему.
Во время приступа в мозг подаются сигналы, что уровень кислорода в крови слишком низок. В результате человек мгновенно просыпается. У него резко повышается давление, из-за чего появляется риск стенокардии и инсульта. А ткани при недостатке кислорода становятся менее восприимчивы к инсулину — гормону, контролирующему уровень сахара. Именно поэтому в организме ощущается недостаток сил.
Остановка дыхания негативно влияет на все части нашего организма. Без воздуха мы можем прожить не более десяти минут. И чем дольше длятся приступы сонного апноэ, чем чаще они происходят во время отдыха, тем тяжелее будут последствия для больного.
Чем опасно сонное апноэ при отсутствии лечения
У трудностей с дыханием во время сна масса последствий. От относительно безопасных, вроде сухости во рту и головной боли, до инвалидности и даже летального исхода от долгой остановки дыхания без пробуждения. Больной без лечения рискует заработать:
Кто поможет в диагностике?
Если вы или ваши близкие заметили такие симптомы, как громкий храп и прерывистое дыхание во сне, желательно как можно скорее проконсультироваться у специалиста. Если попасть к врачу-сомнологу не удалось, стоит обратиться к неврологу и отоларингологу. Они смогут установить и устранить причину апноэ.
Близкие люди помогут измерить продолжительность пауз в дыхании. А на общем осмотре проверят давление и выяснят состояние сердца.
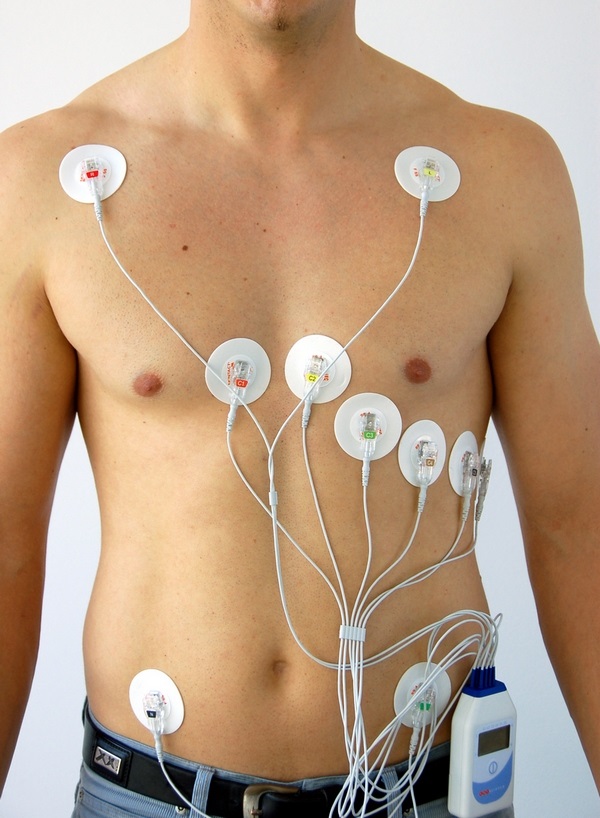
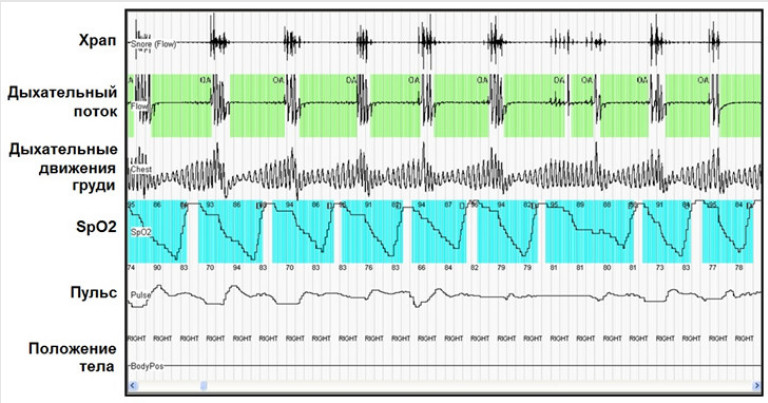
Самые верные способы диагностики — полисомнография, суточное ЭКГ и пульсометрия. Они отслеживают все изменения тела: дыхание, сердцебиение, активность нервов и электрические импульсы.
Профилактика может снизить риски
Лечение апноэ напрямую связано с его причиной. Поэтому распространённые методы: удаление помех в носовых путях и коррекция носовой перегородки. Также применяют устройства, которые поддерживают органы ротовой полости и горла в правильном положении.
Профилактика совпадает с терапией самой лёгкой формы. Необходимо прийти к здоровому образу жизни, снизить вес до нормы, прекратить употребление алкоголя и табака. Поможет тренировка мышц горла: игра на духовых музыкальных инструментах или пение. Привычка спать на боку намного снижает симптомы и облегчает дыхание. И, разумеется, придётся своевременно лечить все ЛОР-заболевания.
Храп и апноэ как причина нарушений сердечного ритма
У здорового человека сердце работает ровно, «как часы». При этом сердечный ритм может замедляться или учащаться в зависимости от потребностей организма, однако продолжает оставаться равномерным, а частота пульса не выходит за допустимые границы.
За правильную работу сердца отвечает находящаяся внутри него особая система, генерирующая и проводящая электрические импульсы. Если работа этой системы нарушается, наш главный «мотор» начинает давать сбои.
Серьезные нарушения сердечного ритма могут сопровождаться очень неприятными нарушениями самочувствия – сердцебиением, слабостью, головокружением, потливостью, дрожью, одышкой, потерями сознания. Но бывают случаи, когда аритмия подкрадывается незаметно, протекает бессимптомно и от этого особенно опасна. В обоих случаях такие состояния могут потребовать неотложной медицинской помощи – иначе сердце, как и неисправный двигатель, может остановиться и больше «не завестись».
Большую опасность представляют нарушение сердечного ритма, возникающие во время ночного сна. И это не удивительно, ведь спящий человек не способен вовремя заметить первые неприятные ощущения, принять какие-либо меры или просто позвать на помощь.
Холтеровский монитор – маленькое устройство с большими возможностями
С точностью определить, правильно ли работает сердце ночью, позволяет специальный аппарат для холтеровского мониторирования, который с помощью закрепленных на груди человека электродов-липучек в течение суток непрерывно записывает электрокардиограмму пациента. Если такое исследование выявило нарушения ритма, то необходимо определить их причину и постараться ее устранить.
Внимание – ночное апноэ!
Как бы это не казалось странным на первый взгляд, одна из частых причин неправильной работы сердца ночью – это храп. А если быть точнее, то сопровождающие его остановки дыхания – обструктивные апноэ и следующие за ними микро-пробуждения, требующиеся для восстановления проходимости верхних дыхательных путей. Возникающее во время дыхательных пауз кислородное голодание и выброс в кровь стрессорного гормона адреналина в момент каждого подбуживания приводят как к острой нестабильности электрической системы сердца, так и к хроническому повреждению сердечной мышцы.
Так что не удивителен установленный учеными факт прямой связи ночных аритмий с остановками дыхания во время сна, сопровождающимися с раскатистым храпом – синдромом обструктивного апноэ. У большинства таких людей сердце во сне в той или иной степени работает с перебоями, а риск опасных нарушений сердечного ритма при тяжелой форме апноэ сна возрастает в 4 раза. Связанная с обструктивными апноэ хроническая перегрузка сердечно-сосудистой системы может стать причиной серьезных нарушений сердечного ритма не только ночью, но и во время бодрствования.
Нарушения сердечного ритма могут быть связаны с храпом и обструктивным апноэ
Пожалуй, самая часто встречающаяся непосредственно связанная с обструктивным апноэ сна аритмия – это значительное замедление частоты сердцебиений, так называемая брадикардия. В условиях вызываемого апноэ недостатка воздуха сердце старается перейти в режим максимально экономного расходования оставшихся запасов кислорода и для этого значительно замедляет свою работу, иногда вплоть до короткой остановки своих сокращений – сердечной паузы. Тут надо отметить, что короткие паузы в работе сердца могут возникать при различных серьезных сердечных заболеваниях и свидетельствуют о плохом прогнозе для жизни пациента. Такому больному обычно по жизненным показаниям устанавливают кардиостимулятор – специальный портативный прибор, искусственно поддерживающий запрограммированную частоту сердечных сокращений электрическими импульсами.
Принципиальной особенностью пациентов с обструктивным апноэ является то, что возникающие у них паузы в работе сердца во время сна не являются признаком сердечно-сосудистого заболевания и полностью исчезают при правильном лечении апноэ. Таким больным кардиостимулятор не нужен! Поэтому если у пациента при ночной записи электрокардиограммы выявляются значительное замедление частоты сердечных сокращений и даже короткие остановки сердца во время сна, а сам он полный, храпит и жалуется на дневную сонливость, то в первую очередь его надо посылать не к аритмологу, а к сомнологу – исключать наличие синдрома обструктивного апноэ сна.
Еще одно нарушение сердечного ритма, которое часто возникает у пациентов с обструктивным апноэ сна – так называемая мерцательная аритмия, частое и хаотичное сокращение камер сердца. Работа сердца становится велика, но неэффективна, что при отсутствии адекватного лечения может в итоге привести к сердечной недостаточности. Кроме того, у больных с мерцательной аритмией ток крови внутри сердца также нарушается, возникают завихрения, что приводит к образованию кровяных сгустков – внутрисердечных тромбов. Если такой тромб потом попадет в кровяное русло, то может закупорить сосуды мозга и вызвать инсульт. Поэтому пациенты с мерцательной аритмией вынуждены пожизненно принимать сильнодействующие разжижающие кровь лекарства.
Так вот, научные исследования доказали, что у пациентов с обструктивным апноэ сна риск возникновения мерцательной аритмии возрастает в несколько раз по сравнению со сверстниками. И даже если врачам удается восстановить у такого больного нормальную работу сердца, то без правильного лечения апноэ вероятность рецидива этой опасной аритмии оказывается в два раза выше.
Что же в итоге? Если у вас есть симптомы апноэ во сне и преимущественно ночные нарушения ритма, то вероятность, что эти проблемы взаимосвязаны, очень высока. Поэтому необходимо быстро и эффективно наладить нормальное дыхание по ночам – в противном случае последствия могут быть самыми печальными.
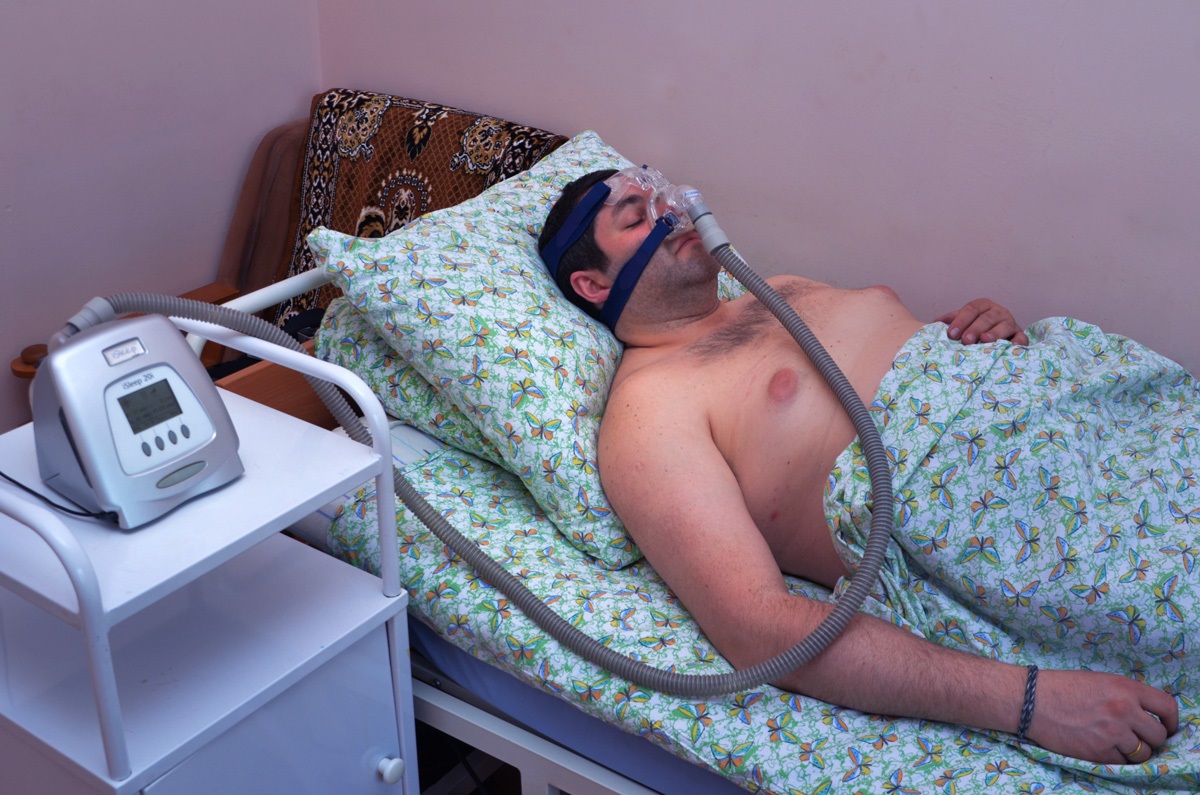
СиПАП-терапия – эффективный способ восстановить нарушенную работу сердца у пациента с апноэ сна
Благодаря развитию новых медицинских технологий, сегодня есть надежный, удобный и безопасный способ вернуть здоровый сон, облегчить работу сердца по ночам и избежать опасности нарушений сердечного ритма и риска внезапной смерти во сне – СиПАП-терапия.
На нашем сайте вы сможете узнать об особенностях этого метода и записаться на прием к специалисту – сомнологу. Задача доктора – определить характер ваших проблем, помочь с выбором оптимальной модели аппарата и подобрать оптимальный режим лечения.
СиПАП-терапия – дайте шанс своему сердцу
Чем быстрее вы начнете войну с обструктивным апноэ сна, тем больше у вас шансов навсегда избавиться от его разрушительных последствий. Поэтому не откладывайте решение вопроса на потом, тем более что лечение апноэ во сне с помощью аппарата СиПАП легко переносится и практически сразу обеспечивает явный положительный результат, кардинально меняющий самочувствие человека в лучшую сторону.
Нарушения сердечного ритма во время ночного сна
В нашем сердце есть группа специальных клеток, которые вырабатывают электрические импульсы и заставляют предсердия и желудочки сокращаться в определенном ритме и последовательности.
Благодаря специальным клеткам и собственной электропроводящей системе сердце работает в определенном ритме и последовательности
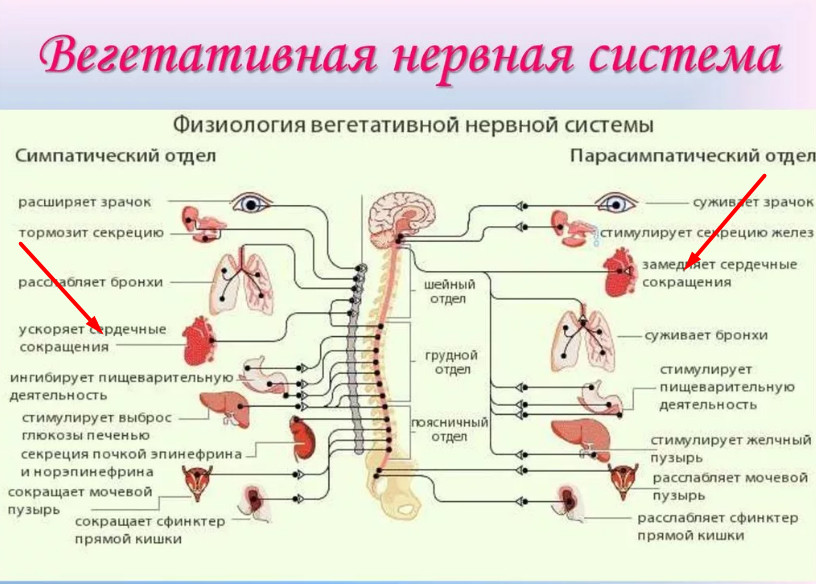
Мозг не в состоянии дать сердцу команду остановиться, работать быстрее или, наоборот, медленнее. Однако говорить о том, что сердце работает полностью автономно – неправильно. На частоту сердечных сокращений оказывает влияние вегетативная нервная система, которая состоит из двух отделов – симпатического и парасимпатического.
Физиология вегетативной нервной системы
Симпатическая нервная система отвечает за реакцию сердца на физическую нагрузку, стрессы, поступление в кровь питательных или токсичных веществ, иные внешние или внутренние раздражители. Она доминирует в период бодрствования, в светлое время суток. Чем сильнее раздражитель, тем выше частота сердечных сокращений.
Парасимпатический отдел превалирует во время отдыха и, особенно, ночного сна, позволяя «вечному двигателю» – сердечной мышце – работать в более спокойном режиме. Врачи образно называют ночь «царством вагуса», блуждающего нерва (vagus, лат.) – «главного управляющего» парасимпатикой.
Работа парасимпатической нервной системы может нарушаться по целому ряду причин, одна из которых – плохое качество ночного сна. Только если сон проходит все свои фазы (стадии) и циклы, вегетатика не страдает и сердце получает возможность полноценно отдохнуть.
В норме у взрослого человека разница между средними значениями дневного и ночного пульса достигает 7-10 ударов в минуту, а частота сердечных сокращений во время сна зависит от возраста и пола.
ЧСС у здоровых мужчин и женщин во время ночного сна
Необходимо добавить, что наибольшую «власть» над сердцем парасимпатика получает в районе 4 часов утра – именно в это время, в фазе глубокого сна (3 стадия) в норме отмечается максимальное замедление частоты сердечных сокращений.
Работа по ночам или недостаточно качественный ночной сон приводят к разбалансировке вегетативной нервной системы – ее симпатический отдел начинает преобладать и днем, и ночью. Результатом становится ночная тахикардия (увеличение частоты сердечных сокращений ваше нормальных значений), быстрое истощение сердечной мышцы и сбои ритма.
Обструктивное ночное апноэ – одна из причин нарушений сердечного ритма в ночное время
Плохое качество ночного сна очень часто связано с обструктивным апноэ. У апноиков нарушение механики сна сочетается с кислородным голоданием. Нехватку кислорода, в том числе, ощущает и сердце. Это заставляет сердечную мышцу работать в экономном режиме, то есть сокращаться реже, чем обычно – у человека периодически возникает брадикардия (снижение ЧСС до 35 и менее ударов в минуту).
В то же время, симпатическая нервная система постоянно «подстегивает» изношенное сердце, вызывая тахикардию и переутомление сердечной мышцы, которая и без того страдает от нехватки кислорода. В результате сердце начинает биться нерегулярно, сокращаться хаотически – «мерцать». Мерцательная аритмия – очень серьезное нарушение ритма, которое без лечения приводит к развитию сердечной недостаточности, тромбозу коронарных артерий и инфарктам.
Чередование мерцательной аритмии с компенсаторной брадикардией обычно также сопровождается эпизодами остановки сердца – асистолией. После остановки «мотор» может больше не завестись, поэтому таким больным часто устанавливают прибор, искусственно воздействующий на сердечный ритм, – кардиостимулятор.
Своевременное эффективное лечение обструктивного апноэ позволяет нормализовать ночной сон, отстроить вегетатику и устранить кислородное голодание сердца, которое вновь начнет работать правильно и без перегрузок.
Полисомнография позволяет всесторонне проанализировать работу органов дыхания, сердца и сосудов во время ночного сна
Понять, является ли причиной проблем с сердечным ритмом ночное апноэ, поможет специальное обследование – полисомнография или кардиореспираторное мониторирование.
Кардиореспираторное мониторирование дает возможность выявить эпизоды апноэ и нарушений ритма
Другие причины нарушений сердечного ритма в ночное время
Если дыхание во время сна не нарушено, но сердце по ночам бьется неравномерно, слишком часто или, наоборот, редко, нужно искать другую причину. Это могут быть различные заболевания, а также действие поступающих с пищей или напитками веществ (например, кофеина), лекарственных препаратов.
Так, например, учащение сердечного ритма ночью свыше 90 ударов в минуту становится следствием:
Брадикардия может быть вызвана:
Важный момент! Если вышеперечисленные проблемы сочетаются с обструктивным апноэ, прогноз значительно ухудшается. Без восстановления нормального ночного дыхания и полноценного сна прием лекарственных препаратов либо не приносит результата, либо позволяет восстановить сердечный ритм неполностью и на непродолжительное время.
При нарушении сердечного ритма во время ночного сна рекомендуется проконсультироваться у сомнолога и пройти обследование
Поэтому если сердце по ночам работает неправильно, необходимо, прежде всего, записаться на приме к врачу-сомнологу и пройти диагностику. Если у вас обнаружат апноэ сна, то не исключено, что, избавившись от этой проблемы, вы сможете забыть и о проблемах с сердечным ритмом без какого-либо дополнительного лечения.
Внезапная сердечная смерть
Внезапная сердечная смерть – это асистолия или фибрилляция желудочков, возникшая на фоне отсутствия в анамнезе симптомов, свидетельствующих о коронарной патологии. Основные проявления включают отсутствие дыхания, артериального давления, пульса на магистральных сосудах, расширение зрачков, отсутствие реакции на свет и любых видов рефлекторной деятельности, мраморность кожи. Через 10-15 минут отмечается возникновение симптома кошачьего глаза. Патология диагностируется на месте по клиническим признакам и данным электрокардиографии. Специфическое лечение – мероприятия сердечно-легочной реанимации.
МКБ-10
Общие сведения
Причины
Факторы риска по ВКС не отличаются от таковых для ишемической болезни. К числу провоцирующих воздействий относится курение, употребление большого количества жирной пищи, артериальная гипертензия, недостаточное поступление в организм витаминов. Немодифицируемые факторы – пожилой возраст, мужской пол. Патология может возникать под действием внешних влияний: чрезмерных силовых нагрузок, ныряния в ледяную воду, недостаточной концентрации кислорода в окружающем воздухе, при остром психологическом стрессе. В перечень эндогенных причин остановки сердца входят:
Патогенез
Патогенез напрямую зависит от причин, вызвавших заболевание. При атеросклеротическом поражении коронарных сосудов происходит полная окклюзия одной из артерий тромбом, кровоснабжение миокарда нарушается, формируется очаг некроза. Сократительная способность мышцы снижается, что приводит к возникновению острого коронарного синдрома и прекращению кардиальных сокращений. Нарушения проводимости провоцируют резкое ослабление работы миокарда. Нед остаточная сократительная способность становится причиной снижения сердечного выброса, застоя крови в камерах сердца, образования тромбов.
При кардиомиопатиях патогенетический механизм основан на непосредственном снижении работоспособности миокарда. При этом импульс распространяется нормально, однако сердце по тем или иным причинам слабо на него реагирует. Дальнейшее развитие патологии не отличается от блокады проводящей системы. При ТЭЛА нарушается приток венозной крови к легким. Происходит перегрузка ПЖ и других камер, формируется застой крови в большом круге кровообращения. Переполненное кровью сердце в условиях гипоксии оказывается неспособным продолжать работу, происходит его внезапная остановка.
Классификация
Симптомы внезапной сердечной смерти
Сердечная остановка характеризуется утратой сознания. Пульс не определяется как на лучевой, так и на магистральных артериях. Остаточное дыхание может сохраняться на протяжении 1-2 минут с момента развития патологии, но вдохи не обеспечивают необходимой оксигенации, так как кровообращение отсутствует. При осмотре кожа бледная, синюшная. Отмечается цианоз губ, мочек ушей, ногтей. Зрачки расширены, не реагируют на свет. Отсутствует любая реакция на внешние раздражители. При тонометрии АД тоны Короткова не выслушиваются.
Осложнения
К числу осложнений относится метаболическая буря, которая наблюдается после успешных реанимационных мероприятий. Изменения pH, обусловленные длительной гипоксией, приводят к нарушению деятельности рецепторов, гормональных систем. При отсутствии необходимой коррекции развивается острая почечная или полиорганная недостаточность. Почки также могут поражаться микротромбами, образующимися при появлении ДВС-синдрома, миоглобином, выброс которого происходит при дегенеративных процессах в поперечнополосатой мускулатуре.
Некачественно проведенная сердечно-легочная реанимация становится причиной декортикации (смерти мозга). При этом тело пациента продолжает функционировать, однако кора больших полушарий погибает. Восстановление сознания в таких случаях невозможно. Сравнительно легкий вариант церебральных изменений – постгипоксическая энцефалопатия. Характеризуется резким снижением умственных способностей больного, нарушением социальной адаптации. Возможны соматические проявления: параличи, парезы, нарушение функции внутренних органов.
Диагностика
Неотложная помощь
Помощь пострадавшему оказывают на месте, транспортировка в ОРИТ осуществляется после восстановления сердечного ритма. Вне ЛПУ реанимацию проводят путем простейших базовых приемов. В условиях стационара или машины скорой помощи возможно использование сложных специализированных методик электрической или химической дефибрилляции. Для оживления применяют следующие методы:
Прогноз и профилактика
Прогноз при любой разновидности ВСС неблагоприятный. Даже при своевременно начатой СЛР высок риск ишемических изменений в тканях ЦНС, скелетных мышцах, внутренних органах. Вероятность успешного восстановления ритма выше при фибрилляции желудочков, полная асистолия прогностически менее благоприятна. Профилактика заключается в своевременном выявлении сердечных заболеваний, исключении курения и употребления алкоголя, регулярных умеренных аэробных тренировках (бег, ходьба, прыжки через скакалку). От чрезмерных физических нагрузок (тяжелая атлетика) рекомендуется отказаться.
Остановка сердца с успешным восстановлением сердечной деятельности (I46.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Различают 3 вида состояний, развивающихся после прекращения деятельности сердца:
Реанимация в терминальной стадии любой неизлечимой болезни не имеет перспектив и не должна применяться.
Абсолютное противопоказание к оживлению – выраженные гипостатические пятна в отлогих частях тела, являющиеся достоверным признаком биологической смерти.
Дополнительные признаки:
— изменение цвета кожных покровов (очень бледный или цианотичный);
— расширение зрачков.
Наличие любых трех из четырех основных признаков в любой комбинации дает право поставить диагноз «клиническая смерть» и начать проведение с ердечно-легочной и церебральной реанимации ( СЛЦР ).
Автоматизация клиники: быстро и недорого!
Автоматизация клиники быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Виды прекращения сердечной деятельности:
На основе учета степени и характера нарушения проводимости может быть построена рациональная классификация видов остановки сердца.
Первая группа нарушений проводимости сердца включает нарушения проведения возбуждений между различными отделами сердца, при этом возбудимость и сократимость миокарда внутри каждого отдела сердца сохраняются.
К данной группе относятся:
— асистолия всего сердца вследствие нарушений и полной блокады проводимости между синусовым узлом и предсердиями;
— асистолия желудочков в результате полной поперечной блокады;
— резко выраженная желудочковая брадикардия (меньше 30 сокращений в минуту) при неполной блокаде проводимости между предсердиями и желудочками или при наличии редкого автоматизма идиовентрикулярного происхождения.
Вторая группа нарушений проводимости сердца включает нарушения проведения возбуждения внутри проводящей системы желудочков, из-за чего координированность сокращений миокарда желудочков нарушается.
К данной группе относятся:
— фибрилляция и трепетание желудочков;
— пароксизмальная тахикардия, связанная с нарушением внутрижелудочковой или внутрипредсердной проводимости.
Этиология и патогенез
Привести к остановке сердца могут как кардиальные, так и некардиальные причины.
Заболевания сердца, способные привести к остановке сердца
I. Ишемическая болезнь сердца
Возможные причины электрической нестабильности миокарда:
— острая или хроническая ишемия миокарда;
— постинфарктное ремоделирование сердца с развитием хронической сердечной недостаточности.
II. Другие кардиальные причины:
1. Травма (часто с развитием тампонады).
2. Тяжелый стеноз устья аорты.
3. Прямая кардиостимуляция, катетеризация полостей сердца, коронарография (асистолия является одним из возможных осложнений).
4. Инфекционный эндокардит.
5. Кардиомиопатии (гипертрофическая кардиомиопатия, дилатационная кардиомиопатия, алкогольная кардиопатия, «сердце спортсмена»).
6. Синдром низкого выброса.
7. Миокардит (например, при дифтерии, гриппе).
8. Экссудативный перикардит (тампонада сердца с развитием электромеханической диссоциации и асистолии возникает при скоплении большого количества жидкости).
III. Экстракардиальные причины, способные привести к остановке сердца.
1. Циркуляторные:
— гиповолемия (в особенности в результате кровопотери);
— анафилактический, бактериальный или геморрагический шок;
— напряженный пневмоторакс, особенно у пациентов с легочными заболеваниями, травмой грудной клетки или находящихся на искусственной вентиляции легких;
— вазо-вагальный рефлекс (остановка сердца при ударе по передней брюшной стенке);
— тромбоэмболия крупных ветвей легочной артерии.
2. Респираторные:
3. Метаболические:
— острая гиперкальциемия (гиперкальциемический криз при первичном гиперпаратиреозе);
— переохлаждение (снижение температуры тела ниже 28 о С);
— тампонада сердца при уремии;
— гиперадреналинемия (гиперпродукция и усиленный выброс в кровь катехоламинов на высоте сильного психоэмоционального стресса).
4. Побочные эффекты при приеме следующих препаратов:
— средства для наркоза;
— недигидропиридиновые антагонисты кальция;
— препараты, удлиняющие интервал Q–T (дизопирамид, хинидин);
— передозировка сердечных гликозидов.
5. Разные причины:
— электротравма (поражение током, ударом молнии, осложнение электроимпульсной терапии при неадекватном использовании);
— асфиксия (в том числе утопление);
— сепсис, тяжелая бактериальная интоксикация;
— цереброваскулярные осложнения, в частности кровотечения;
— модифицированные диетические программы борьбы с излишней массой тела, основанные на приеме жидкости и белка.
Патогенез остановки сердца
Факторами, вызывающими электрическую нестабильность миокарда, могут выступать его острая или хроническая ишемия, повреждение, постинфарктное ремоделирование сердца с развитием хронической сердечной недостаточности.
Экспериментально выявлены следующие механизмы развития электрической нестабильности миокарда:
1.На клеточно-тканевом уровне появляется гетерогенность сократительного миокарда в результате чередования кардиомиоцитов с различной активностью оксиредуктаз, их диссеминированные повреждения, гипертрофия, атрофия и апоптоз. Наблюдается развитие интерстициального отека и явлений кардиосклероза, нарушающих консолидацию клеток миокарда в функциональный синцитий.
2. На уровне субклеточных структур:
— снижение и зональное насыщение плазмолеммы холестерином;
— изменение плотности бета-адренорецепторов и соотношения активности сопряженных с ними аденилатциклазы и фосфодиэстеразы;
— снижение объемной плотности Т-системы и нарушение ее контактов с цистернами саркоплазматического ретикулума;
— модификация вставочных дисков с разобщением некрусов;
— пролиферация митохондрий и их функциональное ассоциирование на значительной территории наиболее адаптированных кардиомиоцитов.
Выраженность выявленных изменений положительно коррелирует с достоверными нарушениями проведения электрических импульсов в миокарде.
Весомое значение имеют также механическое растяжение волокон миокарда вследствие дилатации камер сердца; гипертрофия сердечной мышцы и нарушения нейрогуморальной регуляции сердечного ритма, электролитного обмена, кислотно-основного состояния; гиперкатехоламинемия.
Возможно чередование периодов асистолии и резкой брадикардии с эпизодами фибрилляции желудочков или желудочковой тахикардии.
При экстракардиальных причинах патогенез умирания различен: при большой кровопотере деятельность сердца угасает постепенно; при гипоксии, асфиксии и раздражении блуждающих нервов возможна мгновенная остановка сердца.
Массивная эмболия сосудов легкого приводит к циркуляторному коллапсу и смерти в течение нескольких минут приблизительно в 10% случаев; некоторые пациенты умирают спустя какое-то время при прогрессирующей правожелудочковой недостаточности и гипоксии.
Использование модифицированных диетических программ, направленных на снижение массы тела с применением белков и жидкости, может приводить к развитию первичной дегенерации атриовентрикулярной проводящей системы с внезапной смертью при отсутствии тяжелого коронарного атеросклероза; часто при этом обнаруживается трифасцикулярная атриовентрикулярная блокада.
При ряде состояний (гипотермия, гиперкалиемия, острый миокардит, неадекватное применение ряда лекарственных препаратов) развитие асистолии может быть опосредовано остановкой или блокадой синусно-предсердного узла с последующим угнетением нижерасположенных пейсмекеров или синдромом слабости синусового узла, сопровождаемым обычно нарушением функции проводящей системы.
Фибромы и воспалительные процессы в области синусно-предсердного или предсердно-желудочкового узлов иногда могут привести к внезапной смерти у людей, не имевших ранее признаков болезни сердца.
При цереброваскулярных расстройствах внезапная остановка сердца чаще опосредована субарахноидальным кровоизлиянием, внезапным изменением внутричерепного давления или поражением ствола мозга.
Патогенез остановки сердца может варьировать в пределах действия одного этиологического фактора. Например, рефлекторная остановка дыхания может возникать при механической асфиксии, как результат непосредственного сдавления каротидных синусов. В иной ситуации могут сдавливаться крупные сосуды шеи, трахеи, может наблюдаться перелом шейных позвонков, что обуславливает несколько другой патогенетический оттенок непосредственного механизма остановки сердца. При утоплении вода может быстро залить трахеобронхиальное дерево, выключив альвеолы из функции оксигенации крови; в другом варианте механизм смерти определяют первичный спазм голосовой щели и критический уровень гипоксии.
Наиболее разнообразны причины «наркозной смерти»:
— рефлекторная остановка сердца в результате недостаточной атропинизации больного;
— асистолия как следствие кардиотоксического действия барбитуратов;
— выраженные симпатомиметические свойства некоторых ингаляционных анестетиков (фторотан, хлороформ, трихлорэтилен, циклопропан).
В ходе анестезии первичная катастрофа может возникнуть в сфере газообмена («гипоксическая смерть»).
При травматическом шоке главным патогенетическим фактором является кровопотеря. Однако в ряде наблюдений при травматическом шоке на первый план выступают первичные расстройства газообмена (травмы и ранения груди); интоксикация организма продуктами клеточного распада (обширные раны и размозжения), бактериальными токсинами (инфекция); жировая эмболия; выключение жизненно важной функции сердца, головного мозга в результате их прямой травмы.